Hepatotoksisitas
| Hepatotoksisitas | |
|---|---|
 | |
| Hepatitis yang diinduksi obat dengan granulomata. Penyebab lain disingkirkan dengan pemeriksaan ekstensif. Biopsi hati. Pewarnaan H&E | |
| Informasi umum | |
| Spesialisasi | Gastroenterologi |
| Aspek klinis | |
| Komplikasi | Sirosis, gagal hati |
Istilah hepatotoksisitas (dari kata hepatik toksisitas) ditujukan kepada kerusakan hati yang disebabkan oleh zat kimia. Cedera hati karena obat (drug-induced liver injury, DILI) merupakan penyebab akut dan penyakit hati kronis yang secara khusus disebabkan oleh obat-obatan.
Hati memainkan peran utama dalam mengubah dan membersihkan zat kimia dalam tubuh, oleh karena itu rentan terhadap toksisitas dari zat tersebut. Obat-obatan tertentu, saat mencapai overdosis (misal parasetamol) dan bahkan terkadang pada dosis terapi (misal halotan), dapat mencederai organ tersebut. Zat kimia lainnya, seperti yang dipakai di laboratorium dan industri, zat alam (seperti mikrosistin), dan bahan-bahan herbal (kava, comfrey) juga bisa menyebabkan hepatotoksisitas. Zat-zat kimia yang menyebabkan cedera hati disebut hepatotoksin.
Sekitar 500 obat-obatan diketahui menyebabkan cedera hati[1] (lihat LiverTox, pranala luar di bawah) dan ini merupakan alasan paling umum mengapa beberapa obat-obatan ditarik dari pasaran. Hepatotoksisitas dan cedera hati yang disebabkan obat-obatan juga disebabkan karena sejumlah kesalahan peracikan senyawa. Zat-zat kimia sering kali menyebabkan cedera subklinikal pada hati, yang hanya bisa terdeteksi melalui tes-tes enzim hati, seperti ALT dan AST.
Penyebab
[sunting | sunting sumber]Reaksi obat merugikan dapat diklasifikasikan sebagai tipe A (intrinsik atau farmakologis) atau tipe B (idiosinkratik).[2] Reaksi obat tipe A menyumbang 80% dari semua toksisitas.[3]
Obat atau toksin yang memiliki hepatotoksisitas farmakologis (tipe A) merupakan obat yang memiliki kurva dosis-respons yang dapat diprediksi (konsentrasi yang lebih tinggi menyebabkan lebih banyak kerusakan hati) dan mekanisme toksisitas yang sudah dipelajari dengan baik, seperti merusak jaringan hati secara langsung atau menghalangi proses metabolisme. Seperti dalam kasus overdosis parasetamol, jenis cedera ini terjadi segera setelah beberapa ambang batas toksisitas tercapai. Karbon tetraklorida umumnya digunakan untuk menginduksi cedera hati tipe A akut pada model hewan.
Cedera idiosinkratik (tipe B) terjadi tanpa peringatan, yaitu agen menyebabkan hepatotoksisitas yang tidak dapat diprediksi pada individu yang rentan, tidak terkait dengan dosis, dan memiliki periode latensi yang bervariasi.[4] Jenis cedera ini tidak memiliki hubungan dosis-respons atau temporal yang jelas. Hepatotoksisitas idiosinkratik telah menyebabkan penarikan beberapa obat dari pasar bahkan setelah pengujian klinis yang ketat sebagai bagian dari proses persetujuan FDA. Troglitazon (Rezulin) dan trovafloksasin (Trovan) merupakan dua contoh utama obat yang ditarik dari pasar.[5] Ramuan kava telah menyebabkan sejumlah kasus cedera hati idiosinkratik, mulai dari tanpa gejala hingga fatal.[6] Penggunaan antijamur oral ketokonazol telah dikaitkan dengan toksisitas hati, termasuk beberapa kematian. Namun, efek tersebut tampaknya terbatas pada dosis yang diambil selama lebih dari 7 hari.[7]
Parasetamol
[sunting | sunting sumber]
Parasetamol juga dikenal sebagai asetaminofen biasanya ditoleransi dengan baik dalam dosis yang ditentukan, tetapi overdosis merupakan penyebab paling umum dari penyakit hati yang diinduksi obat (DILI) dan gagal hati akut di seluruh dunia. Kerusakan hati disebabkan bukan dari senyawa induk, tetapi dari metabolit toksiknya yaitu N-asetil-p-benzoquinon imin (NAPQI) yang dihasilkan setelah metabolisme parasetamol dengan melibatkan enzim sitokrom P-450 di hati.[8] Pada keadaan normal, metabolit ini didetoksifikasi dengan cara berkonjugasi dengan glutation pada reaksi fase 2. Pada saat overdosis, dihasilkan NAPQI dalam jumlah besar dan menghabiskan glutation hepatoprotektif. Karena tidak dinetralkan, maka membentuk ikatan kovalen dengan protein seluler. Hal ini menyebabkan disfungsi mitokondria dan stres oksidatif, yang berpuncak pada kerusakan sel dan kematian.[9][10]
Risiko cedera hati dipengaruhi oleh beberapa faktor termasuk dosis yang tertelan, konsumsi alkohol atau obat lain secara bersamaan, serta interval antara konsumsi dan antidot. Dosis toksik pada hati cukup bervariasi antar-orang dan sering dianggap lebih rendah pada pecandu alkohol kronis.[11] Pengukuran kadar obat dalam darah sangat penting dalam menilai prognosis; kadar yang lebih tinggi menghasilkan prognosis yang lebih buruk. Pemberian asetilsistein, suatu prekursor glutation, dapat membatasi keparahan kerusakan hati dengan menetralkan NAPQI. Orang-orang yang mengalami gagal hati akut, sel hati masih dapat pulih secara spontan. Namun, orang-orang mungkin memerlukan transplantasi jika tanda-tanda prognosis yang buruk misal jika terdapat ensefalopati atau koagulopati (lihat Kriteria King's College).[12]
Isoniazid
[sunting | sunting sumber]Isoniazid (INH) merupakan salah satu obat yang paling umum digunakan untuk tuberkulosis. Obat ini terkait dengan peningkatan ringan enzim hati hingga 20% pasien dan hepatotoksisitas berat pada 1-2% pasien.[13]
Mekanisme
[sunting | sunting sumber]| Faktor-faktor yang mempengaruhi DILI[14] |
|---|
|
Karena metabolismenya yang unik dan hubungannya yang erat dengan saluran pencernaan, hati rentan terhadap cedera akibat obat-obatan dan zat lain. Sebanyak 75% darah yang masuk ke hati datang langsung dari organ gastrointestinal dan limpa melalui vena portal yang membawa obat-obatan dan xenobiotik dalam bentuk yang utuh. Beberapa mekanisme bertanggung jawab untuk menginduksi cedera hati atau memperburuk proses kerusakan.[15]
Banyak bahan kimia merusak mitokondria, suatu organel intraseluler yang menghasilkan energi. Kegagalan fungsi mitokondria melepaskan jumlah oksidan yang berlebihan yang, pada selanjutnya dapat mencederai sel-sel hati. Aktivasi beberapa enzim dalam sistem sitokrom P-450 seperti CYP2E1 juga menyebabkan stres oksidatif.[15] Cedera pada hepatosit dan sel saluran empedu menyebabkan akumulasi asam empedu di dalam hati. Hal ini menyebabkan kerusakan hati lebih lanjut.[16] Sel non-parenkim seperti sel Kupffer, sel stellat penghasil kolagen, dan leukosit (yaitu neutrofil dan monosit) juga berperan dalam mekanisme tersebut.
DILI idiosinkratik terjadi karena kombinasi faktor inang, obat, dan lingkungan. Umumnya, obat atau metabolitnya tidak imunogenik. Metabolit berikatan dengan protein seluler seperti enzim CYP untuk membentuk hapten yang mengaktifkan makrofag dan sel pembunuh alami (sel NK) yang tinggal di sistem mikrovaskular/sinusoid hati, dengan melibatkan kompleks histokompatibilitas utama (MHC) kelas II untuk menstimulasi sel T CD4 dan ekspansi klonal. Aktivasi sel T ini selanjutnya akan menghasilkan sitokin pro-inflamasi yang dapat mendukung kerusakan hati.[17][18]
Faktor risiko
[sunting | sunting sumber]Faktor risiko dapat dibagi menjadi terkait inang dan terkait obat. Faktor risiko terkait inang meliputi usia, jenis kelamin, etnis atau ras, konsumsi alkohol, kehamilan, dan penyakit hati penyerta yang mendasari. Sementara faktor risiko terkait obat yaitu dosis dan metabolisme obat hepatik, lipofilisitas, penggunaan obat bersamaan (interaksi obat), dan pengaruh keberadaan gugus kimia tertentu.[19][20]
Pola cedera
[sunting | sunting sumber]| Jenis cedera: | Hepatoselular | Kolestatik | Campuran |
|---|---|---|---|
| ALT | ≥ Peningkatan 2 kali lipat | Normal | ≥ Peningkatan 2 kali lipat |
| ALP | Normal | ≥ Peningkatan 2 kali lipat | ≥ Peningkatan 2 kali lipat |
| Rasio ALT: ALP | Tinggi, ≥5 | Rendah, ≤2 | 2–5 |
| Contoh | Parasetamol Allopurinol Amiodaron HAART NSAID |
Steroid anabolik Klorpromazin Klopidogrel Erithromisin Kontrasepsi hormon |
Amitriptilin, Enalapril Karbamazepin Sulfonamida Fenitoin |
Bahan kimia atau obat menghasilkan berbagai macam cedera hati klinis dan patologis. Penanda biokimia (misalnya alanina transferase, alkalin fosfatase, dan bilirubin) sering digunakan untuk menunjukkan kerusakan hati. Cedera hati didefinisikan sebagai peningkatan baik: (i) kadar ALT lebih dari tiga kali batas atas normal (upper limit of normal, ULN), (ii) kadar ALP lebih dari dua kali ULN, atau (iii) kadar bilirubin total lebih dari dua kali ULN bila dikaitkan dengan peningkatan ALT atau ALP.[19]
Kerusakan hati selanjutnya dicirikan menjadi tipe hepatoseluler (terutama peningkatan alanine transferase awal) dan kolestatik (peningkatan alkali fosfatase awal). Namun keduanya tidak saling eksklusif dan jenis cedera campuran sering ditemui. Pola histo-patologis spesifik cedera hati akibat kerusakan akibat obat meliputi: nekrosis zonal, hepatitis, kolestasis, steatosis, granuloma, lesi vaskuler, dan neoplasma.[10]
Diagnosis
[sunting | sunting sumber]
Diagnosis cedera hati tetap menjadi tantangan dalam praktik klinis karena kurangnya penanda (marker) yang dapat diandalkan.[21] Banyak penyakit lain yang mengarah pada gambaran klinis dan patologis yang serupa. Untuk mendiagnosis hepatotoksisitas, hubungan sebab akibat antara penggunaan toksin/obat dan kerusakan hati harus ditetapkan. Pada toksisitas parasetamol, mekanisme hepatotoksisitas dan profilnya sudah diketahui dengan baik, karena ini tergantung dosis dan lebih mudah dikenali. Namun, penetapan hubungan sebab akibat tersebut merupakan hal yang sulit, terutama bila dicurigai reaksi idiosinkratik. Penggunaan beberapa obat secara bersamaan dapat menambah kompleksitas.[4]
Beberapa skala klinis seperti skala CIOMS/RUCAM serta kriteria Maria dan Victorino telah diajukan untuk menetapkan hubungan sebab akibat antara obat penyebab dan kerusakan hati. Skala CIOMS/RUCAM melibatkan sistem penilaian yang mengkategorikan kecurigaan menjadi "pasti atau sangat mungkin" (skor > 8), "probable" (skor 6-8), "possible" (skor 3-5), "tidak mungkin" (skor 1-2) dan "dikecualikan" (skor 0). Dalam praktik klinis, dokter lebih menekankan pada ada atau tidak adanya kesamaan antara profil biokimia pasien dan profil biokimiawi yang diketahui dari toksisitas yang dicurigai (misalnya, kerusakan kolestatik pada asam amoksisilin-klauvonat).[21]
Perawatan
[sunting | sunting sumber]Dalam kebanyakan kasus, fungsi hati akan kembali normal jika obat penyebab dihentikan lebih awal. Selain itu, pasien mungkin memerlukan perawatan suportif. Dalam toksisitas parasetamol, paparan overdosis awal pun bisa berakibat fatal. Gagal hati fulminan dari hepatotoksisitas yang diinduksi obat mungkin memerlukan transplantasi hati. Di masa lalu, telah digunakan glukokortikoid untuk gejala alergi,[22] dan asam ursodeoksikolat untuk kasus kolestatik,[23][24] tetapi tidak ada bukti yang baik untuk mendukung keefektifannya.
Prognosis
[sunting | sunting sumber]Peningkatan kadar bilirubin serum lebih dari 2 kali ULN dengan peningkatan transaminase terkait merupakan tanda adanya kerusakan hati. Hal ini menunjukkan hepatotoksisitas berat dan kemungkinan menyebabkan kematian pada 10% sampai 15% pasien, terutama jika obat penyebab tidak dihentikan (Hukum Hy).[25][26] Hal ini karena memerlukan kerusakan hati yang signifikan untuk mengganggu ekskresi bilirubin, maka gangguan kecil (tanpa adanya obstruksi bilier atau sindrom Gilbert) tidak akan menyebabkan penyakit kuning. Penyakit dapat memburuk pada usia tua, jenis kelamin perempuan, AST tinggi.[27][28]
Penarikan obat
[sunting | sunting sumber]Obat-obatan yang ada di pasaran dapat ditarik jika ditemukan hepatotoksisitas saat digunakan. Obat-obat berikut ditarik dari pasaran terutama karena hepatotoksisitas: troglitazon, bromfenak, trovafloksasin, ebrotidin, nimesulid, nefazodon, ximelagatran, dan pemolin.[21]
Lihat pula
[sunting | sunting sumber]Referensi
[sunting | sunting sumber]- ^ Research, National Center for Toxicological (2022-03-11). "Drug Induced Liver Injury Rank (DILIrank) Dataset". FDA (dalam bahasa Inggris).
- ^ Iasella, Carlo J.; Johnson, Heather J.; Dunn, Michael A. (2017-02). "Adverse Drug Reactions". Clinics in Liver Disease (dalam bahasa Inggris). 21 (1): 73–87. doi:10.1016/j.cld.2016.08.005.
- ^ Pirmohamed, M.; Breckenridge, A. M.; Kitteringham, N. R.; Park, B. K. (1998-04-25). "Adverse drug reactions". BMJ (Clinical research ed.). 316 (7140): 1295–1298. doi:10.1136/bmj.316.7140.1295. ISSN 0959-8138. PMC 1113033
 . PMID 9554902.
. PMID 9554902.
- ^ a b Katarey, Dev; Verma, Sumita (2016-12). "Drug-induced liver injury". Clinical Medicine (dalam bahasa Inggris). 16 (Suppl 6): s104–s109. doi:10.7861/clinmedicine.16-6-s104. ISSN 1470-2118.
- ^ Kullak-Ublick, Gerd A; Andrade, Raul J; Merz, Michael; End, Peter; Benesic, Andreas; Gerbes, Alexander L; Aithal, Guruprasad P (2017-06). "Drug-induced liver injury: recent advances in diagnosis and risk assessment". Gut (dalam bahasa Inggris). 66 (6): 1154–1164. doi:10.1136/gutjnl-2016-313369. ISSN 0017-5749. PMC 5532458
 . PMID 28341748.
. PMID 28341748.
- ^ Teschke, Rolf (2010-10). "Kava hepatotoxicity: pathogenetic aspects and prospective considerations: Kava hepatotoxicity". Liver International (dalam bahasa Inggris). 30 (9): 1270–1279. doi:10.1111/j.1478-3231.2010.02308.x.
- ^ Ketoconazole. Bethesda (MD): National Institute of Diabetes and Digestive and Kidney Diseases. 2012. PMID 31643205.
- ^ Wallace JL (2004). "Acetaminophen hepatotoxicity: NO to the rescue". Br. J. Pharmacol. 143 (1): 1–2. doi:10.1038/sj.bjp.0705781. PMC 1575258
 . PMID 15345657.
. PMID 15345657.
- ^ Yoon, Eric; Babar, Arooj; Choudhary, Moaz; Kutner, Matthew; Pyrsopoulos, Nikolaos (2016-06-28). "Acetaminophen-Induced Hepatotoxicity: a Comprehensive Update". Journal of Clinical and Translational Hepatology. 4 (2): 131–142. doi:10.14218/JCTH.2015.00052. ISSN 2225-0719. PMC 4913076
 . PMID 27350943.
. PMID 27350943.
- ^ a b Devarbhavi, Harshad (2012-09). "An Update on Drug-induced Liver Injury". Journal of Clinical and Experimental Hepatology. 2 (3): 247–259. doi:10.1016/j.jceh.2012.05.002. ISSN 0973-6883. PMC 3940315
 . PMID 25755441.
. PMID 25755441.
- ^ Prescott, Laurie F. (2000). "Paracetamol, alcohol and the liver". British Journal of Clinical Pharmacology. 49 (4): 291–301. doi:10.1046/j.1365-2125.2000.00167.x. PMC 2014937
 . PMID 10759684.
. PMID 10759684.
- ^ O'Grady, J. G.; Alexander, G. J.; Hayllar, K. M.; Williams, R. (1989-08). "Early indicators of prognosis in fulminant hepatic failure". Gastroenterology. 97 (2): 439–445. doi:10.1016/0016-5085(89)90081-4. ISSN 0016-5085. PMID 2490426.
- ^ Metushi, Imir; Uetrecht, Jack; Phillips, Elizabeth (2016-06). "Mechanism of isoniazid-induced hepatotoxicity: then and now". British Journal of Clinical Pharmacology. 81 (6): 1030–1036. doi:10.1111/bcp.12885. ISSN 1365-2125. PMC 4876174
 . PMID 26773235.
. PMID 26773235.
- ^ Keeffe, Emmet B; Friedman, Lawrence M. (2004). Handbook of liver diseases
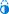 . Edinburgh: Churchill Livingstone. hlm. 104–123. ISBN 978-0-443-06633-7.
. Edinburgh: Churchill Livingstone. hlm. 104–123. ISBN 978-0-443-06633-7.
- ^ a b Jaeschke, Hartmut; Gores, Gregory J.; Cederbaum, Arthur I.; Hinson, Jack A.; Pessayre, Dominique; Lemasters, John J. (2002-02). "Mechanisms of hepatotoxicity". Toxicological Sciences: An Official Journal of the Society of Toxicology. 65 (2): 166–176. doi:10.1093/toxsci/65.2.166. ISSN 1096-6080. PMID 11812920.
- ^ Wang, K (2014-01). "Molecular mechanisms of hepatic apoptosis". Cell Death & Disease (dalam bahasa Inggris). 5 (1): e996–e996. doi:10.1038/cddis.2013.499. ISSN 2041-4889. PMC 4040708
 . PMID 24434519.
. PMID 24434519.
- ^ Chen, Minjun; Suzuki, Ayako; Borlak, Jürgen; Andrade, Raúl J.; Lucena, M. Isabel (2015-08). "Drug-induced liver injury: Interactions between drug properties and host factors". Journal of Hepatology. 63 (2): 503–514. doi:10.1016/j.jhep.2015.04.016. ISSN 1600-0641. PMID 25912521.
- ^ Abboud, Gebran; Kaplowitz, Neil (2007). "Drug-Induced Liver Injury:". Drug Safety (dalam bahasa Inggris). 30 (4): 277–294. doi:10.2165/00002018-200730040-00001. ISSN 0114-5916.
- ^ a b European Association for the Study of the Liver. Electronic address: easloffice@easloffice.eu; Clinical Practice Guideline Panel: Chair:; Panel members; EASL Governing Board representative: (2019-06). "EASL Clinical Practice Guidelines: Drug-induced liver injury". Journal of Hepatology. 70 (6): 1222–1261. doi:10.1016/j.jhep.2019.02.014. ISSN 1600-0641. PMID 30926241.
- ^ Leise, Michael D.; Poterucha, John J.; Talwalkar, Jayant A. (2014-01). "Drug-Induced Liver Injury". Mayo Clinic Proceedings (dalam bahasa Inggris). 89 (1): 95–106. doi:10.1016/j.mayocp.2013.09.016.
- ^ a b c Andrade, Raúl-J.; Robles, Mercedes; Fernández-Castañer, Alejandra; López-Ortega, Susana; López-Vega, M.-Carmen; Lucena, M.-Isabel (2007-01-21). "Assessment of drug-induced hepatotoxicity in clinical practice: a challenge for gastroenterologists". World Journal of Gastroenterology. 13 (3): 329–340. doi:10.3748/wjg.v13.i3.329. ISSN 1007-9327. PMC 4065885
 . PMID 17230599.
. PMID 17230599.
- ^ Amaducci, Alexandra; Downs, John W. (2022). Nitrogen Dioxide Toxicity. Treasure Island (FL): StatPearls Publishing. PMID 32119426.
- ^ Paumgartner, G (2002-09). "Ursodeoxycholic acid in cholestatic liver disease: Mechanisms of action and therapeutic use revisited". Hepatology (dalam bahasa Inggris). 36 (3): 525–531. doi:10.1053/jhep.2002.36088.
- ^ Beuers, Ulrich; Trauner, Michael; Jansen, Peter; Poupon, Raoul (2015-04). "New paradigms in the treatment of hepatic cholestasis: From UDCA to FXR, PXR and beyond". Journal of Hepatology (dalam bahasa Inggris). 62 (1): S25–S37. doi:10.1016/j.jhep.2015.02.023.
- ^ Reuben, Adrian (2004-02). "Hy's law". Hepatology (Baltimore, Md.). 39 (2): 574–578. doi:10.1002/hep.20081. ISSN 0270-9139. PMID 14768020.
- ^ Arora, Nipun; Goldhaber, Samuel Z. (2006-04-18). "Anticoagulants and transaminase elevation". Circulation. 113 (15): e698–702. doi:10.1161/CIRCULATIONAHA.105.603100. ISSN 1524-4539. PMID 16618822.
- ^ Andrade, Raúl J.; Lucena, M. Isabel; Kaplowitz, Neil; García-Muņoz, Beatriz; Borraz, Yolanda; Pachkoria, Ketevan; García-Cortés, Miren; Fernández, M. Carmen; Pelaez, Gloria (2006-12). "Outcome of acute idiosyncratic drug-induced liver injury: Long-term follow-up in a hepatotoxicity registry". Hepatology (Baltimore, Md.). 44 (6): 1581–1588. doi:10.1002/hep.21424. ISSN 0270-9139. PMID 17133470.
- ^ Björnsson, Einar; Olsson, Rolf (2005-08). "Outcome and prognostic markers in severe drug-induced liver disease". Hepatology (Baltimore, Md.). 42 (2): 481–489. doi:10.1002/hep.20800. ISSN 0270-9139. PMID 16025496.
Pranala luar
[sunting | sunting sumber]- LiverTox di National Library of Medicine Amerika Serikat
