Antraks
Artikel ini memberikan informasi dasar tentang topik kesehatan. |
| Antraks | |
|---|---|
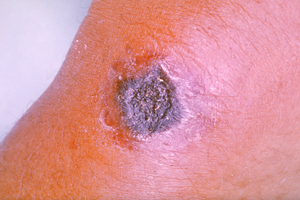 | |
| Lesi kulit berupa eskar hitam yang merupakan karakteristik antraks | |
| Informasi umum | |
| Spesialisasi | Penyakit infeksi |
| Penyebab | Bacillus anthracis[1] |
| Faktor risiko | Bekerja dengan hewan, bepergian ke daerah endemis[2] |
| Aspek klinis | |
| Gejala dan tanda | Bentuk kulit: lepuh kecil dengan pembengkakan di sekitarnya Bentuk inhalasi: demam, nyeri dada, dispnea Bentuk intestinal: mual, muntah, diare, sakit perut Bentuk injeksi: demam, abses[3] |
| Awal muncul | 1 hari sampai 2 bulan setelah paparan[3] |
| Diagnosis | Deteksi antibodi atau toksin di darah, kultur mikrobiologi[4] |
| Tata laksana | |
| Pencegahan | Vaksinasi antraks, antibiotik[2][5] |
| Perawatan | Antibiotik, antitoksin[6] |
| Prognosis | Kematian 20–80% jika tanpa perlakuan[5][7] |
| Prevalensi | >2,000 kasus per tahun[8] |
Antraks adalah penyakit menular yang disebabkan bakteri Bacillus anthracis. Antraks bermakna "arang" dalam bahasa Yunani, dan istilah ini digunakan karena kulit para korban akan berubah hitam. Antraks paling sering menyerang herbivor-herbivor liar dan yang telah dijinakkan. Penyakit ini bersifat zoonosis yang berarti dapat ditularkan dari hewan ke manusia, tetapi tidak dapat ditularkan antara sesama manusia.[9]
Etimologi
[sunting | sunting sumber]Antraks berasal dari anthrax (ἄνθραξ), kata bahasa Yunani untuk arang.[10][11] Istilah ini digunakan karena munculnya lesi kulit berwarna hitam akibat infeksi antraks bentuk kutaneus. Adanya eskar hitam dikelilingi oleh kulit berwarna merah cerah telah lama dikenal sebagai ciri khas penyakit ini. Antraks diduga telah ada sejak Zaman Perunggu, ketika penyakit ini menjadi masalah pada peternakan domba yang memproduksi wol.[12]
Secara historis, antraks dikenal dengan berbagai nama yang menunjukkan gejala, lokasi, dan kelompok yang dianggap paling rentan terhadap infeksi. Nama-nama tersebut di antaranya penyakit arang, karbunkel ganas, demam limpa atau radang limpa, penyakit Bradford, penyakit Cumberland, penyakit penyortir wol, dan penyakit portir jangat.[13][14]
Gejala dan tanda
[sunting | sunting sumber]Kutaneus
[sunting | sunting sumber]Antraks kutaneus terjadi saat spora B. anthracis masuk ke dalam kulit, umumnya melalui kulit yang tergores atau tersayat. Ini merupakan bentuk antraks yang paling banyak ditemukan dan paling tidak berbahaya. Seseorang memperoleh antraks kutaneus setelah kulitnya bersentuhan dengan hewan atau produk hewan yang terkontaminasi spora bakteri, seperti jangat, rambut, atau wol.[15] Meskipun demikian, spora tersebut juga dapat terbawa oleh serangga yang kemudian menggigit kulit dan menyebabkan antraks kutaneus.[16][17] Lesi kulit primer umumnya muncul dalam tiga hingga lima hari setelah paparan berupa papula yang gatal dan tidak menimbulkan nyeri. Dalam 24 hingga 36 jam, terbentuk vesikula yang mengalami nekrosis di bagian tengahnya dan kemudian mengering hingga membentuk eskar hitam (karakteristik penyakit ini) yang dikelilingi edema dan sejumlah vesikula keunguan. Meskipun spora yang menyebabkan antraks kutaneus dapat menjangkiti semua bagian tubuh, area yang paling sering terkena adalah kepala, leher, dan ekstremitas.[18]
Infeksi yang bersifat lokal akan mereda dalam tujuh hingga sepuluh hari setelah pemberian antibiotik. Kulit akan pulih dalam beberapa pekan, tergantung ukuran, lokasi, tingkat keparahan lesi. Proses penyembuhan ini tidak dapat dipercepat oleh pemberian obat-obatan. Komplikasi dapat terjadi pada sejumlah kasus. Demam serta eskar yang nyeri dan bernanah merupakan ciri terjadinya infeksi sekunder, sedangkan edema dan eritema yang meluas merupakan tanda antraks kutaneus yang berat.[18][19]
Injeksi
[sunting | sunting sumber]Pada Desember 2009, terjadi kasus antraks di Skotlandia yang melibatkan 14 pengguna heroin, menyebabkan kematian tujuh dari mereka.. Heroin yang disuntikkan ke dalam tubuh mereka, baik secara intravena maupun intraotot, terkontaminasi spora B. antracis. Manifestasi antraks akibat injeksi ini di antaranya infeksi jaringan lunak yang serius, radang dan abses pada area penyuntikan, fasciitis nekrotikan, selulitis yang disertai edema, dan sepsis sistemik yang berujung pada kematian dalam beberapa jam.[20][21]
Faktor virulensi
[sunting | sunting sumber]Faktor virulensi dari penyakit ini disebabkan oleh B. anthracis yang berasal dari kapsul dan toksin.[22] Kapsul dari B. anthracis terdiri dari poly D-glutamic acid yang tidak berbahaya (non toksik) bagi dirinya sendiri.[22] Kapsul ini dihasilkan oleh plasmid pX02 dan berfungsi untuk melindungi sel dari fagositosis dan lisis.[22] Toksin yang dihasilkan oleh B. anthracis berasal dari plasmid pX01 yang memiliki AB model (activating dan binding). Toksin dari B. anthracis terdiri dari tiga jenis, yaitu protective antigen (PA) yang berasal dari kapsul poly D- glutamic acid, edema factor (EF), dan lethal factor (LF).[22] Ketiga toksin ini tidak bersifat racun secara individual, tetapi dapat bersifat toksik bahkan letal jika ada dua atau lebih. Toksin PA dan LF akan mengakibatkan aktivitas yang letal, EF dan PA akan mengakibatkan penyakit edema (nama lain dari penyakit anthrax), toksin EF dan LF akan saling merepresi (inaktif), sedangkan jika ada ketiga toksin tersebut (PA, LF, dan EF), maka akan mengakibatkan edema, nekrosis dan pada akhirnya mengakibatkan kematian (letal).[22]
Bila spora antraks masuk ke dalam tubuh dan kemudian sudah tersebar di dalam peredaran darah, akan tercipta suatu mekanisme pertahanan dari sel darah putih, tetapi sifatnya hanya sementara.[23] Setelah spora dari pembuluh darah terakumulasi dalam sistem limpa, maka infeksi akan mulai terjadi.[23] Racun dari toksin yang dihasilkan oleh sel vegetatif tersebut akan mengakibatkan perdarahan internal (internal bleeding) sehingga mengakibatkan kerusakan pada beberapa jaringan bahkan organ utama. Jika racun dari toksin tersebut telah tersebar, maka antibiotik apa pun tidak akan berguna lagi.[23]
Penularan dan gejala
[sunting | sunting sumber]Manusia dapat terinfeksi bila kontak dengan hewan yang terkena antraks, dapat melalui daging, tulang, kulit, maupun kotoran. Meskipun begitu, hingga kini belum ada kasus manusia tertular melalui sentuhan atau kontak dengan orang yang mengidap antraks
Infeksi antraks jarang terjadi namun hal yang sama tidak berlaku kepada herbivor-herbivor seperti ternak, kambing, unta, dan antelop. Antraks dapat ditemukan di seluruh dunia. Penyakit ini lebih umum terjadi di negara-negara berkembang atau negara-negara tanpa program kesehatan umum untuk penyakit-penyakit hewan. Beberapa daerah di dunia seperti (Amerika Selatan dan Tengah, Eropa Selatan dan Timur, Asia, Afrika, Karibia, dan Timur Tengah) melaporkan kejadian antraks yang lebih banyak terhadap hewan-hewan dibandingkan manusia.
Antraks biasa ditularkan kepada manusia disebabkan pengeksposan kepada hewan yang sakit atau hasil ternakan seperti kulit dan daging, atau memakan daging hewan yang tertular antraks. Selain itu, penularan juga dapat terjadi bila seseorang menghirup spora dari produk hewan yang sakit misalnya kulit atau bulu yang dikeringkan. Pekerja yang tertular kepada hewan yang mati dan produk hewan dari negara di mana antraks biasa ditemukan dapat tertular B. anthracis, dan antraks dalam ternakan liar dapat ditemukan di Amerika Serikat. Walaupun banyak pekerja sering tertular kepada jumlah spora antraks yang banyak, kebanyakan tidak menunjukkan simptom.
Penjangkitan
[sunting | sunting sumber]Antraks dapat memasuki tubuh manusia melalui usus, paru-paru (dihirup), atau kulit (melalui luka). Antraks tidak mungkin tersebar melalui manusia kepada manusia.
Bakteri B. anthracis ini termasuk bakteri gram positif, berbentuk basil, dan dapat membentuk spora. Endospora yang dibentuk oleh B. anthracis akan bertahan dan akan terus berdormansi hingga beberapa tahun di tanah. Di dalam tubuh hewan yang saat ini menjadi inangnya tersebut, spora akan bergerminasi menjadi sel vegatatif dan akan terus membelah di dalam tubuh. Setelah itu, sel vegetatif akan masuk ke dalam peredaran darah inangnya. Proses masuknya spora anthrax dapat dengan tiga cara, yaitu:
- inhaled anthrax, di mana spora anthrax terhirup dan masuk ke dalam saluran pernapasan.
- cutaneous anthrax, di mana spora anthrax masuk melalui kulit yang terluka. Proses pemasukkannya spora ke dalam manusia sebagian besar merupakan cutaneous anthrax (95% kasus).
- gastrointestinal anthrax, di mana daging dari hewan yang dikonsumsi tidak dimasak dengan baik, sehingga masih mengandung spora dan termakan.
Gejala
[sunting | sunting sumber]Beberapa gejala-gejala antraks tipe pencernaan adalah mual, pusing, muntah, tidak nafsu makan, suhu badan meningkat, muntah berwarna cokelat atau hitam, buang air besar berwarna hitam, sakit perut yang sangat hebat (melilit). Sedangkan, gejala antraks tipe kulit ialah bisul merah kecil yang nyeri. Kemudian lesi tadi membesar, menjadi borok, pecah dan menjadi sebuah luka. Jaringan di sekitarnya membengkak, dan lesi gatal tetapi agak terasa sakit. Antraks terjadi setelah mengomsumsi daging yang terkena antraks. Daging yang terkena antraks mempunyai ciri-ciri sebagai berikut: berwarna hitam, berlendir, dan berbau.
Penanganan
[sunting | sunting sumber]Secara umum, perawatan untuk penyakit antraks dapat dilakukan dengan pemberian antibiotik, biasanya penisilin, yang akan menghentikan pertumbuhan dan produksi toksin.[24] Pemberian antitoksin akan mencegah pengikatan toksin terhadap sel.[24] Terapi tambahan, seperti sedation (pemberian obat penenang).[24] Namun, pada level toksin sudah menyebar dalam pembuluh darah dan telah menempel pada jaringan maka toksin tidak dapat dinetralisasi dengan antibiotik apa pun.[24] Walaupun dengan pemberian antitoksin, antibiotik, atau terapi, pasien tentu mempunyai rasio kematian.[24]
Lihat pula
[sunting | sunting sumber]Referensi
[sunting | sunting sumber]Catatan kaki
[sunting | sunting sumber]- ^ "Basic Information What is anthrax?". CDC. 1 September 2015. Diarsipkan dari versi asli tanggal 17 Mei 2016. Diakses tanggal 14 Mei 2016.
- ^ a b "Who Is at Risk". CDC. 1 September 2015. Diarsipkan dari versi asli tanggal 11 Mei 2016. Diakses tanggal 14 Mei 2016.
- ^ a b "Symptoms". CDC. 23 Juli 2014. Diarsipkan dari versi asli tanggal 11 May 2016. Diakses tanggal 14 Mei 2016.
- ^ "Diagnosis". CDC. 1 September 2015. Diarsipkan dari versi asli tanggal 11 Mei 2016. Diakses tanggal 14 Mei 2016.
- ^ a b Hendricks KA, Wright ME, Shadomy SV, Bradley JS, Morrow MG, Pavia AT, et al. (February 2014). "Centers for Disease Control and Prevention expert panel meetings on prevention and treatment of anthrax in adults". Emerging Infectious Diseases. 20 (2). doi:10.3201/eid2002.130687. PMC 3901462
 . PMID 24447897.
. PMID 24447897.
- ^ "Treatment". CDC. 14 January 2016. Diarsipkan dari versi asli tanggal 11 May 2016. Diakses tanggal 14 May 2016.
- ^ "Anthrax". FDA. 17 June 2015. Diarsipkan dari versi asli tanggal 7 May 2016. Diakses tanggal 14 May 2016.
- ^ Anthrax: Global Status. GIDEON Informatics Inc. 2016. hlm. 12. ISBN 9781498808613. Diarsipkan dari versi asli tanggal 10 September 2017.
- ^ (Inggris) Todar K. 2005. Bacillus anthracis and anthrax. [terhubung berkala]. http://www.textbookofbacteriology.net/Anthrax.html [31 Mei 2008].
- ^ Liddell & Scott 1940.
- ^ Harper 2001.
- ^ Nosch 2014, hlm. 397.
- ^ Witkowski & Parish 2002, hlm. 336–337.
- ^ Spear 1882.
- ^ CDC 2020.
- ^ Bradaric & Punda-Polic 1992.
- ^ Fasanella dkk. 2013.
- ^ a b Dixon dkk. 1999.
- ^ Doganay dkk. 2010.
- ^ Ramsay dkk. 2010.
- ^ NPS 2011.
- ^ a b c d e (Inggris) Dixon TC, Meselson M, Guillemin J, Hanna PC. 1999. Anthrax. N Engl J Med. 341(11):815-26
- ^ a b c Madigan M; Martinko J (editors). (2005). Brock Biology of Microorganisms (edisi ke-11th). Prentice Hall. ISBN 0-13-144329-1.
- ^ a b c d e (Inggris) Santamaria J, Toranzos GA. 2003. Enteric pathogens and soil. Int Microbiol 6:5-9.
Daftar pustaka
[sunting | sunting sumber]- Buku
- Health Protection Scotland (2011), An Outbreak of Anthrax Among Drug Users in Scotland, December 2009 to December 2010 (PDF), Health Protection Scotland, NHS National Services Scotland, diarsipkan dari versi asli (PDF) tanggal 20 Oktober 2013, diakses tanggal 14 Desember 2013
- Bab buku
- Nosch, Marie-Louise (2014), "Mycenaean Wool Economies in the Latter Part of the 2nd Millenium BC Aegean", Wool Economy in the Ancient Near East and The Aegean: From the Beginnings of Sheep Husbandry to Institutional Textile Industry, Oxford & Philadelphia: Oxbow Books, ISBN 9781782976349
- Jurnal
- Bradaric, Nikola; Punda-Polic, Volga (1992), "Cutaneous anthrax due to penicillin-resistant Bacillus anthracis transmitted by an insect bite", The Lancet, 340 (8814): 306–307, doi:10.1016/0140-6736(92)92395-V
- Dixon, Terry C.; Meselson, Matthew; Guillemin, Jeanne; Hanna, Philip C. (1999). "Anthrax". New England Journal of Medicine. 341 (11): 815–826. doi:10.1056/NEJM199909093411107. ISSN 0028-4793.
- Fasanella, Antonio; Garofolo, Giuliano; Galella, Michelangelo; Troiano, Pasquale; De Stefano, Carlo; Pace, Lorenzo; Aceti, Angela; Serrecchia, Luigina; Adone, Rosanna (2013), "Suspect Vector Transmission of Human Cutaneous Anthrax During an Animal Outbreak in Southern Italy", Vector-Borne and Zoonotic Diseases, 13 (10): 769–771, doi:10.1089/vbz.2013.1302, ISSN 1530-3667
- Doganay, Mehmet; Metan, Gokhan; Alp, Emine (2010). "A review of cutaneous anthrax and its outcome". Journal of Infection and Public Health. 3 (3): 98–105. doi:10.1016/j.jiph.2010.07.004.
- Ramsay, C.N.; Stirling, A.; Smith, J.; Hawkins, G.; Brooks, T.; Hood, J.; Penrice, G.; Browning, L.M.; Ahmed, S. (2010), "An outbreak of infection with Bacillus anthracis in injecting drug users in Scotland", Eurosurveillance, 15 (2): 19465, doi:10.2807/ese.15.02.19465-en, ISSN 1560-7917
- Spear, John (1882), "The "Woolsorters' Disease", or Anthrax Fever", Transactions. Epidemiological Society of London, 4 (Pt 4): 610–630, PMC 5526422
 , PMID 29419008
, PMID 29419008 - Witkowski, Joseph A.; Parish, Lawrence Charles (2002), "The story of anthrax from antiquity to the present: a biological weapon of nature and humans", Clinics in Dermatology, 20 (4): 336–342, doi:10.1016/S0738-081X(02)00250-X
- Sumber daring
- Harper, Douglas (2001), "Anthrax", Online Etymology Dictionary, diarsipkan dari versi asli tanggal 25 Maret 2022, diakses tanggal 10 April 2022
- Liddell, Henry George; Scott, Robert (1940), "ἄνθραξ", Greek-English Lexicon di Perseus Project, diarsipkan dari versi asli tanggal 18 Maret 2022, diakses tanggal 10 April 2022
- Pusat Pengendalian dan Pencegahan Penyakit Amerika Serikat (2020), "Types of Anthrax", Centers for Disease Control and Prevention, diarsipkan dari versi asli tanggal 7 April 2022, diakses tanggal 11 April 2022
Pranala luar
[sunting | sunting sumber]- (Indonesia) Artikel di situs depkes.go.id Diarsipkan 2007-09-27 di Wayback Machine.
- Templat:Bm Lebih lanjut mengenai Antrax. Diarsipkan 2011-02-17 di Wayback Machine. (dalam bahasa Melayu)
- (Indonesia) Antraks - medicastore.com


