Kontusio paru
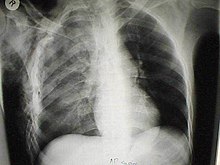
Konstusio paru, dikenal juga dengan memar paru adalah cedera pada jaringan paru-paru tanpa kerusakan struktural yang sebenarnya akibat kecelakaan atau tertimpa beban berat. Akibatnya, darah dan cairan lain menumpuk di dalam jaringan paru-paru. Kelebihan cairan menyebabkan penurunan permukaan pernapasan yang menyebabkan hipoksia. Patofisiologi kontusio paru meliputi perubahan ventilasi dan perfusi (proses deoksigenasi dan reoksigenasi darah di paru[1]), peningkatan pirau intrapulmoner, peningkatan air paru, kerusakan paru segmental (atelektasis), dan penurunan fungsi kerja paru.[2]
Sejarah[sunting | sunting sumber]
Memar paru pertama kali dijelaskan pada tahun 1761 oleh ahli anatomi asal Italia bernama Morgagni. Istilah 'memar paru' diciptakan oleh ahli bedah militer asal Prancis, Dupuytren, pada abad ke-19. Pada tahun 1840, kerusakan parenkim paru-paru atau penyakit paru interstisial dinyatakan sebagai penyakit yang dapat menyebabkan kematian. Peningkatan jumlah kasus kontusio paru dapat dikaitkan dengan penggunaan bahan peledak saat Perang Dunia I, ketika tentara menjadi korban pendarahan paru-paru, akibat dari cedera ledakan tanpa tanda-tanda kerusakan eksternal di dada.[3]
Hooker adalah orang pertama yang melaporkan pentingnya dari cedera paru-paru yang disebabkan oleh ledakan.[2] Selama Perang Dunia II, sebagai konsekuensi dari serangan udara, jumlah kasus kontusio paru meningkat. Investigasi dilakukan menggunakan jaringan paru-paru hewan yang ditempatkan pada berbagai jarak dari lokasi ledakan. Dapat dilihat bahwa, dengan mengenakan alat pelindung dada, tingkat keparahan cedera dapat dikurangi, atau cedera bahkan bisa dicegah.[4] Munculah Perang Vietnam yang menjadi kesempatan lain untuk mempelajari cedera perang. Dengan penggunaan sinar-X sebagai alat diagnostik, diagnosis penyakit menjadi lebih luas. Selama tahun 1960-an, pengobatan ventilasi tekanan positif untuk cedera paru-paru tertentu diakui. Selama beberapa dekade berikutnya, latar belakang patologis dari cedera tersebut telah diklarifikasi, diagnosa dini dan terapi yang semakin efisien secara signifikan meningkatkan prognosis.[2]
Memar paru-paru dan cedera paru-paru ledakan memiliki patomekanisme yang berbeda. Studi tentang cedera massal akibat perang dan serangan teror dalam beberapa dekade terakhir telah menimbulkan banyak pertanyaan. Dalam perang modern, cedera dada tumpul dan cedera ledakan yang menyebabkan sebagian besar trauma thoracic terkait pertempuran. Pelindung tubuh canggih dan berteknologi tinggi telah mengubah karakter dan manifestasi klinis trauma dada. Dalam keadaan lapangan, kejadian trauma tumpul pada dada empat kali lebih tinggi daripada keadaan normal, dalam situasi tertentu memar paru terjadi kepada hampir 50% kasus trauma tumpul dada. Meskipun pelindung tubuh modern menutupi permukaan tubuh yang lebih besar dan memberikan perlindungan menyeluruh, konsekuensi cedera yang disebabkan oleh trauma tumpul pada dada sering gagal mendapatkan perhatian yang memadai.[5]
Parameter[sunting | sunting sumber]
Konstusio paru adalah hasil dari trauma dada secara langsung dan tidak langsung yang dapat menyebabkan sembap dan hilangnya struktur fisiologis dan fungsi paru-paru. Jenis cedera ini menyebabkan kurangnya pertukaran gas, peningkatan resistensi pembuluh darah pada paru, dan penurunan fungsi paru dalam kurun waktu 24 jam. Dalam kasus pasien yang terluka parah, respons inflamasi menghasilkan sindrom gawat nafas akut. Mekanisme kontusio paru kemungkinan besar merupakan konsekuensi dari kerusakan alveolar dan strain alveolar, yang disertai hilangnya alveoli dari bronkus dan dislokasi yang menyebabkan pengurangan permukaan pernapasan.[6]
The Murray Lung Injury Score (LIS) digunakan untuk penilaian tingkat keparahan. Empat parameter diperiksa dan dinilai berdasarkan tingkat keparahan dari 0 hingga 4 antara lain:[2]
- Atelektasis
- Skor hipoksemia (PaO2 / FiO2)
- Skor Positive End-Expiratory Pressure (PEEP) / Tekanan Positif Akhir
- Fungsi paru-paru
Penentuan parameter di atas memerlukan sinar-X dada, analisis gas darah, dan data lain yang ditampilkan di respirator. Hasilnya adalah jumlah parameter yang diperiksa dibagi dengan parameter yang diperiksa. Jika hasil dinyatakan 0, maka tidak ada cedera paru-paru. Sedangkan skor 0,1-2,5 mengindikasikan cedera ringan atau rata-rata. Jika skor di atas angka 2,5 maka dapat dinyatakan bahwa pasien yang bersangkutan terkena sindrom gawat nafas akut.[2]
Mekanisme[sunting | sunting sumber]
Tiga kemungkinan mekanisme pengembangan kontusio adalah:[6]
1. Efek inersia: Jaringan alveolar yang lebih ringan dipotong dari struktur hilar yang lebih berat karena kepadatan jaringan yang berbeda pada area paru yang berbeda, dan oleh karena itu laju akselerasi atau perlambatan yang berbeda.
2. Efek spalling (rontok): Jaringan paru meledak atau dipotong di mana gelombang kejut bertemu jaringan paru-paru, pada antarmuka antara gas dan cairan. Efek spalling terjadi di area dengan perbedaan kepadatan yang besar; partikel-partikel dari jaringan padat yang terlempar dilemparkan ke dalam partikel yang kurang padat.[7]
3. Efek ledakan: Hal ini terjadi ketika gelombang tekanan melewati jaringan yang mengandung gelembung gas. Gelembung tersebut meledak terlebih dahulu, kemudian melambung dan meluas melampaui volume aslinya. Ekspansi yang berlebihan dari gelembung gas membentang dan merobek alveoli.[8]
Diagnosis[sunting | sunting sumber]
Aspek-aspek yang dipertimbangkan untuk diagnosis kontusio paru adalah riwayat cedera, pemeriksaan fisik, radiografi, gas darah arteri menunjukkan oksigen yang tidak mencukupi dan karbon dioksida yang berlebihan bahkan pada saat menerima oksigen tambahan.[3]

a) Sinar-X: Sinar-X dada merupakan metode yang paling umum digunakan untuk diagnosis, terdiri dari gelombang energi elektromagnetik yang serupa dengan sinar cahaya.[9] Memar tidak dibatasi oleh batas anatomi lobus atau segmen paru-paru. Kehadiran hemotoraks atau pneumotoraks dapat menghalangi keberadaan kontusio pada saat radiografi. Tanda-tanda kontusio yang berkembang setelah 48 jam cedera adalah karena aspirasi, pneumonia, atau sindrom gawat nafas akut. Diperlukan rata-rata enam jam untuk region putih yang khas muncul pada rontgen dada, dan kadang-kadang kontusio tidak tampak selama 48 jam.[10][11][12]
b) Tomografi terkomputasi: Perubahan radiografi dari kontusio terbukti dalam waktu 6 jam setelah trauma pada dada, dan hilang dengan cepat, biasanya dalam 3 sampai 10 hari. Tomografi terkomputasi pada kontusio terdiri dari area konsolidasi non-segmental dan ground glass opacity (GGO) yang mengarah secara mendalam ke area trauma dengan menyisakan 1–2 mm parenkim paru sub-pleura yang berdekatan dengan dinding dada yang terluka. Tomografi terkomputasi sangat sensitif dalam mendeteksi kontusio paru. Tidak seperti sinar-X, tomografi terkomputasi dapat mendeteksi kontusio segera setelah cedera.[12]
c) Ultrasonografi: Sebuah kontusio paru didiagnosis dengan adanya: (a) gambaran jaringan yang digambarkan tidak beraturan; (b) beberapa baris-B, ikatan lebar dan panjang dari penggambaran hyperechoic yang serupa dengan sinar senter. Ultrasonografi mempunya sensitivitas sampai 94,6% sehingga mampu mendiagnosis kontusio paru dalam keadaan darurat. Dibandingkan dengan Tomografi terkomputasi, ultrasonografi adalah modalitas medis dalam bidang imaging diagnosti yang lebih baik ketika mengevaluasi pasien trauma dada pada posisi terlentang dalam situasi darurat, terutama untuk mendiagnosis pneumotoraks dan kontusio paru; (c) Efusi Pleura; (d) sindrom alveo-interstitial yang didefinisikan oleh peningkatan jumlah garis-B; (e) lesi hipoekoik yang tidak jelas dari dimensi konstan selama bernafas.[13]
d) Perubahan histopatologis: evaluasi histopatologis jaringan paru pada 8 menit, 4 jam, dan 12 jam pasca kontusio mengungkapkan intra-alveolar yang berdifusi mengalami pendarahan dengan gangguan alveolar, bersama dengan cedera hemoragik interstitial yang sering melibatkan daerah perihilar dan meluas ke permukaan visceral pleura. Pada 24 jam pasca kontusio, atelektasis diucapkan, dan terdapat dominasi neutrofilik di dalam alveoli dan interstitium. Pada 48 jam, infiltrasi neutrofilik masih mendominasi, sementara jaringan lapisan alveolar menebal dengan peningkatan makrofag alveolar dan puing seluler. Fibrosis pasca kontusio di sekitar bronkiolus mendominasi setelah 7 hari.[14]
Komplikasi[sunting | sunting sumber]

Memar paru biasanya sembuh secara spontan dalam 3 sampai 5 hari, asalkan tidak terjadi komplikasi sekunder. Komplikasi utama kontusio paru adalah sindrom gawat nafas akut dan radang paru-paru. Sindrom gawat nafas akut berkembang pada 17% pasien dengan memar paru yang terisolasi, sementara 78% pasien dengan cedera tambahan mengembangkan sindrom gawat nafas akut. Trauma paru-paru, hipoksia alveolar, dan darah di ruang alveolar semuanya menyebabkan jalur inflamasi yang menyebabkan cedera paru akut. Darah di ruang alveolar menyediakan media yang sangat baik untuk pertumbuhan bakteri. Pembersihan sekresi dari area yang mengalami kontraksi menurun yang ditambah dengan cedera dinding dada dan ventilasi mekanis. Perawatan paru yang baik sangat penting untuk meminimalkan kejadian radang paru-paru pada kelompok rentan akan hal tersebut. Radang paru-paru dan komplikasi potensial lainnya, berkembang pada 20% orang dengan kontusio paru.[15]
Terapi[sunting | sunting sumber]
Kebanyakan luka memar tidak memerlukan terapi khusus. Perawatan dalam kontusio paru-paru adalah untuk mencegah cedera tambahan, memberikan perawatan suportif sambil menunggu kontusi sembuh. Pengobatan membantu mencegah kegagalan pernapasan dan memastikan oksigenasi darah yang memadai.[16][17] Akan tetapi, memar yang besar dapat mempengaruhi pertukaran gas dan menghasilkan hipoksemia. Dampak fisiologis dari kontusio cenderung berkembang dalam kurun waktu 24-48 jam, pemantauan ketat diperlukan bersamaan dengan pemberian oksigen tambahan. Intubasi trakea dan ventilasi mekanik mungkin diperlukan jika ada kesulitan dalam oksigenasi atau ventilasi. Biasanya dukungan ventilasi dapat dihentikan setelah memar paru telah sembuh, terlepas dari cedera dinding dada. Ketika kontusio tidak menanggapi perawatan lain, oksigenasi membran ekstrakorporeal dapat digunakan.[18] Volume dan fungsi paru dapat menurun sedikit pada 24 jam pasca kontusio cedera.[6][19]
Ventilasi[sunting | sunting sumber]
Ventilasi tekanan positif noninvasif termasuk tekanan saluran napas positif kontinu dan tekanan udara positif bi-level apat digunakan untuk meningkatkan oksigenasi dan mengobati atelektasis.[20]

Terapi Fluida[sunting | sunting sumber]
Pemberian terapi cairan pada individu dengan kontusio paru dianggap kontroversial di bidang medis.[21] Mengukur tekanan arteri pulmonalis memungkinkan dokter untuk memberikan cairan yang cukup untuk mencegah syok tanpa memperburuk edema.[22]
Diuretik[sunting | sunting sumber]
Diuretik menurunkan kelebihan cairan dalam sistem tubuh dan dapat digunakan dalam pengobatan kontusio paru untuk mengendurkan otot polos pembuluh darah paru, sehingga menurunkan resistensi vena paru dan mengurangi tekanan pada kapiler paru.[6]
Alat bantu[sunting | sunting sumber]
Kegiatan seperti pernapasan dalam, batuk, dan metode lain dapat digunakan untuk mengeluarkan lendir dan darah dari saluran udara, fisioterapi dada menggunakan metode seperti latihan pernapasan, stimulasi batuk, hisap, perkusi, gerakan, getaran, dan drainase untuk membersihkan paru-paru, meningkatkan oksigenasi, dan memperluas bagian paru-paru yang runtuh.[23]
Pencegahan[sunting | sunting sumber]
Airbag dilengkapi dengan pemakaian sabuk pengaman mendistribusikan benturan yang terjadi akan lebih merata di seluruh tubuh.[24] Pengawasan anak seperti kursi mobil khusus anak dapat melindungi anak-anak dari memar paru pada tabrakan kendaraan.[25] Pelinding tubuh khusus untuk personel militer yang berisiko tinggi menderita cedera ledakan, mencegah penyebaran gelombang kejut yang melintasi dinding dada ke paru-paru, dan dengan demikian melindungi pemakai dari cedera paru-paru ledakan.[26] Pakaian tersebut mengandung bahan dengan lapisan alternatif impedansi akustik tinggi dan rendah untuk memisahkan gelombang ledakan, sehingga mencegah penyebarannya di jaringan tubuh.[6][26]
- ^ P., Arka Triyoga; Aphridasari, Jatu. "PERAN PERFUSI PARU".
- ^ a b c d e Bruce, Simon; Ebert, James (2012). "Management of pulmonary contusion and flail chest: An Eastern Association for the Surgery of Trauma practice management guideline". Journal of Trauma and Acute Care Surgery. 73 (5): S351–S361. doi:10.1097/TA.0b013e31827019fd.
- ^ a b Rendeki, Szilárd; Molnár, Tamás F. (2019). "Pulmonary contusion". Journal of Thoraic Disease. 11 (2): S141–S151. doi:10.21037/jtd.2018.11.53.
- ^ Cohn, S.M. (1997). "Pulmonary contusion: Review of the clinical entity, J Trauma 1997;42:". The Journal of Trauma: Injury, Infection, and Critical Care. 42 (5): 973–979. doi:10.1097/00005373-199705000-00033.
- ^ Lichtenberger, John P.; Kim, Andrew M. (2018). "Imaging of Combat-Related Thoracic Trauma – Blunt Trauma and Blast Lung Injury". Military Medicine. 183 (3-4): e89–e96. doi:10.1093/milmed/usx033.
- ^ a b c d e Ganie, Farooq Ahmad; Lone, Hafeezulla (2013). "Lung Contusion: A Clinico-Pathological Entity with Unpredictable Clinical Course". Bull Emerg Trauma. 1 (1): 7–16. PMID 27162815.
- ^ Maxson, R. Todd (2002). "Management of pediatric trauma: Blast victims in a mass casualty incident". Clinical Pediatric Emergency Medicine. 3 (4): 256–261.
- ^ Allen, G.S. (1998). "Pulmonary contusion in children: diagnosis and management". Southern Medical Journal. 91 (12): 1099–1106. doi:10.1097/00007611-199812000-00002. PMID 9853720.
- ^ Pratama, Aswab Nanda. Galih, Bayu, ed. "Hari Ini dalam Sejarah, Rontgen Temukan Teknologi Sinar-X". Kompas.com. Diakses tanggal 2020-02-18.
- ^ Wanek, S.; Mayberry, J. C. (2004). "Blunt thoracic trauma: Flail chest, pulmonary contusion, and blast injury" (PDF). Critical Care Clinics. 20 (1): 71–81.[pranala nonaktif permanen]
- ^ Allen, G. S.; Coates, N. E. (1996). "Pulmonary contusion: A collective review". The American surgeon. 62 (11): 895–900.
- ^ a b Johnson, S. B. (2008). "Tracheobronchial injury". Seminars in Thoracic and Cardiovascular Surgery. 20 (1): 52–57.
- ^ Rocco, M.; Carbone, I (2008). "Diagnostic accuracy of bedside ultrasonography in the ICU: feasibility of detecting pulmonary effusion and lung contusion in patients on respiratory support after severe blunt thoracic trauma". Acta Anaesthesiol Scand. 52 (6): 776–784.
- ^ McAuley, D. F. (2005). "THE EVOLUTION OF ISOLATED BILATERAL LUNG CONTUSION FROM BLUNT CHEST TRAUMA IN RATS: CELLULAR AND CYTOKINE RESPONSES". Critical Care Med. 24 (2): 132–138.
- ^ Tovar, J. A. (2008). "The lung and pediatric trauma". Seminars in Pediatric Surgery. 17 (1): 53–59.
- ^ Moloney, J. T. (2008). "Anesthetic management of thoracic trauma". Curr Opin Anaesthesiol. 21 (1): 41–46.
- ^ Lucid, W. A. (2002). Pediatric Emergency Medicine: A Comprehensive Study Guide. New York: McGraw-Hill. hlm. 92–100.
- ^ Pettiford, Brian L. (2007). "The Management of Flail Chest". Thoraic Surgery Clinics. 17 (1): 25–33.
- ^ Raghavendran, Krishnan (2005). "The evolution of isolated, bilateral lung contusion from blunt chest trauma in rats: cellular and cytokine responses". Shock. 24 (2): 132–138.
- ^ Sutyak, John P. (2007). "Pulmonary Contusions and Critical Care Management in Thoracic Trauma". Thoraic Surgery Clinics. 17 (1): 11–23.
- ^ Kishen, R. (2003). Trauma Resuscitation: The Team Approach. Informal Healthcare. hlm. 55–64.
- ^ Yalçinkaya, I. (2000). "Chest trauma: analysis of 126 cases". Turkish Journal of Trauma & Emergency Surgery. 6 (4): 288–291.
- ^ Ciesla, Nancy D. (1996). "Chest Physical Therapy for Patients in the Intensive Care Unit". Physical Therapy. 76 (6): 609–625.
- ^ Miller, Daniel L. (2007). "Blunt Traumatic Lung Injuries". Thoracic Surgery Clinics. 17 (1): 57–61.
- ^ Cullen, M. L. (2001). "Pulmonary and respiratory complications of pediatric trauma". Respiratory Care Clinics of North America. 7 (1): 59–77. doi:10.1016/s1078-5337(05)70023-x.
- ^ a b Cooper, G. J. (1996). "Protection of the lung from blast overpressure by thoracic stress wave decouplers". Journal Trauma. 40 (3): S105–S110.
