Pengaturan kelahiran
| Pengaturan kelahiran | |
|---|---|
| Intervensi | |
 | |
| Sinonim | Kontrasepsi, pengendalian kelahiran, pengaturan fertilitas |
| MeSH | D003267 |
Pengaturan kelahiran, yang dikenal pula sebagai kontrasepsi dan pengaturan fertilitas, merupakan metode atau alat yang digunakan untuk mencegah kehamilan.[1] Perencanaan, pembekalan, dan penggunaan kontrasepsi disebut keluarga berencana.[2][3] Seks aman, seperti penggunaan kondom wanita atau pria, juga dapat membantu mencegah infeksi menular seksual.[4][5] Metode pengaturan kelahiran telah digunakan sejak zaman dahulu, tetapi metode yang efektif dan aman baru tersedia pada abad ke 20.[6] Pada beberapa kebudayaan akses pada kontrasepsi dibatasi karena dianggap tidak sesuai baik secara moral maupun politik.[6]
Metode kontrasepsi yang paling efektif adalah sterilisasi dengan vasektomi pada pria dan pengikatan tuba/saluran falopii pada wanita, alat kontrasepsi dalam rahim (AKDR/IUD) dan kontrasepsi implan (susuk KB). Ini disusul dengan sejumlah kontrasepsi hormonal termasuk pil oral, koyo, cincin vagina, dan suntik. Metode yang kurang efektif termasuk barier seperti kondom, diafragma, dan spons kontrasepsi serta metode keluarga berencana alamiah. Metode yang kurang efektif yaitu spermisida dan sanggama terputus oleh pria sebelum ejakulasi. Sterilisasi, walaupun sangat efektif, biasanya tidak reversibel; semua metode lain bersifat reversibel, sebagian besar segera setelah dihentikan.[7] Kontrasepsi darurat dapat mencegah kehamilan dalam beberapa hari setelah hubungan seks tanpa perlindungan. Ada yang menganggap pantang berhubungan seks sebagai kontrasepsi, tetapi pendidikan seks yang hanya mengandalkan pantang dapat meningkatkan kehamilan di usia remaja jika tidak disertai pendidikan kontrasepsi.[8][9]
Dalam remaja, kehamilan mempunyai risiko lebih besar berakhir buruk. Pendidikan seks yang komprehensif dan akses pada kontrasepsi menurunkan tingkat kehamilan yang tidak diinginkan pada kelompok usia ini.[10][11] Walaupun semua bentuk kontrasepsi dapat digunakan oleh orang muda,[12] metode kontrasepsi reversibel jangka panjang seperti implan, AKDR/IUD, atau cincin vagina secara khusus bermanfaat dalam menurunkan tingkat kehamilan remaja.[11] Setelah melahirkan, wanita yang tidak menyusui secara eksklusif dapat hamil lagi dalam empat hingga enam minggu. Beberapa metode kontrasepsi dapat dimulai segera setelah melahirkan, tetapi yang lain perlu ditunda hingga enam bulan. Bagi yang menyusui secara eksklusif metode progestin lebih dipilih dibandingkan dengan kontrasepsi oral kombinasi. Bagi yang telah mencapai menopause disarankan untuk meneruskan kontrasepsi hingga setahun setelah menstruasi terakhir.[12]
Terdapat sekitar 222 jutaan wanita yang ingin menghindari kehamilan di negara berkembang yang tidak menggunakan metode kontrasepsi modern.[13][14] Penggunaan kontrasepsi di negara berkembang telah menurunkan angka kematian ibu sebesar 40% (sekitar 270.000 kematian pada 2008 dapat dicegah) dan dapat mencegah hingga 70% jika seluruh kebutuhan kontrasepsi terpenuhi.[15][16] Dengan memperpanjang waktu antara kehamilan, kontrasepsi dapat meningkatkan keberhasilan proses melahirkan pada wanita dewasa serta kelangsungan hidup anak-anak mereka.[15] Bagi wanita di negara berkembang, penghasilan, aset, berat badan, dan tingkat pendidikan serta kesehatan anak-anak mereka akan meningkat sejajar dengan peningkatan akses pada kontrasepsi.[17] Kontrasepsi meningkatkan pertumbuhan ekonomi karena lebih sedikit beban anak, lebih banyak wanita berpartisipasi sebagai tenaga kerja, dan berkurangnya konsumsi sumber daya yang terbatas.[17][18]
Metode
[sunting | sunting sumber]| Metode | Penggunaan tidak tepat | Penggunaan tepat |
|---|---|---|
| Tanpa kontrasepsi | 85% | 85% |
| Pil kombinasi | 8% | 0,3% |
| Pil progestin saja | 13% | 1,1% |
| Sterilisasi (wanita) | 0,5% | 0,5% |
| Sterilisasi (pria) | 0,15% | 0,10% |
| Kondom (wanita) | 21% | 5% |
| Kondom (pria) | 18% | 2% |
| IUD Tembaga | 0,8% | 0,6% |
| IUD Hormon | 0,2% | 0,2% |
| Koyo | 8% | 0,3% |
| Cincin Vagina | 9% | 0,3% |
| Depo Provera | 3-6% | 0,2% |
| Implan/susuk | 0,05% | 0,05% |
| Diafragma dan spermisida | 12% | 6% |
| Sanggama terputus | 27% | 4% |
| Metode pantang berkala/ sistem kalender | ~12-25% | ~1-9% |
| Metode amenorea laktasi | 0-7,5%[20] | <2%[21] |
Metode kontrasepsi meliputi metode barier, kontrasepsi hormonal, alat kontrasepsi dalam rahim (AKDR), sterilisasi, dan metode perilaku. Metode ini digunakan sebelum atau selama berhubungan seks sedangkan kontrasepsi darurat efektif hingga beberapa hari setelah berhubungan seks. Efektivitas biasanya dinyatakan sebagai persentase wanita yang hamil setelah menggunakan metode yang diberikan selama tahun pertamanya[22] dan kadang-kadang sebagai tingkat kegagalan seumur hidup di antara metode dengan efektivitas tinggi, seperti pengikatan tuba/saluran falopii.[23]
Metode yang paling efektif adalah yang tahan lama dan tidak memerlukan kunjungan perawatan kesehatan secara terus-menerus.[24] kontrasepsi mantap, kontrasepsi implan, dan alat kontrasepsi dalam rahim (AKDR) memiliki tingkat kegagalan pada tahun pertama kurang dari 1%.[24] Pil kontrasepsi hormonal, koyo atau cincin, dan metode amenore laktasi (MAL), bila digunakan dengan ketat, juga memiliki tingkat kegagalan pada tahun pertama (atau untuk MAL, enam bulan pertama) kurang dari 1%.[24] Dengan penggunaan yang tidak tepat, tingkat kegagalan pada tahun pertama cukup tinggi, yaitu pada kisaran 3-9%.[24] Metode lain seperti pemahaman fertilitas (metode kalender), kondom, diafragma, dan spermisida memiliki tingkat kegagalan pada tahun pertama yang lebih tinggi, bahkan dengan penggunaan yang tepat.[24]
Meskipun semua metode kontrasepsi memiliki kemungkinan efek yang tidak diinginkan, risikonya lebih kecil dibandingkan risiko kehamilan.[24] Setelah menghentikan atau mencabut berbagai metode kontrasepsi, termasuk kontrasepsi oral, AKDR, implan (susuk) dan suntikan, tingkat kehamilan pada tahun berikutnya sama dengan mereka yang tidak menggunakan kontrasepsi.[25]
Bagi mereka yang memiliki masalah kesehatan, bentuk-bentuk kontrasepsi tertentu mungkin memerlukan pemeriksaan lebih lanjut.[26] Sebaliknya, bagi wanita yang sehat, kebanyakan metode kontrasepsi tidak mewajibkan pemeriksaan medis termasuk pil kontrasepsi, suntik atau implan, dan kondom.[27] Secara khusus, pemeriksaan panggul, pemeriksaan payudara, atau tes darah sebelum memulai pil kontrasepsi tampaknya tidak memengaruhi hasil, sehingga tidak diwajibkan.[28][29] Organisasi Kesehatan Dunia pada tahun 2009 mengeluarkan daftar terperinci mengenai kriteria kelayakan masing-masing jenis kontrasepsi.[26]
Hormonal
[sunting | sunting sumber]Kontrasepsi hormonal bekerja dengan mencegah terjadi ovulasi dan fertilisasi.[30] Kontrasepsi hormonal tersedia dalam berbagai bentuk, termasuk pil oral, implan/susuk di bawah kulit, suntikan, koyo, AKDR dan cincin vagina. Saat ini kontrasepsi hormonal hanya tersedia untuk wanita. Ada dua jenis kontrasepsi oral, yaitu pil kontrasepsi oral kombinasi dan pil progestogen saja.[31] Bila dilakukan selama kehamilan, kontrasepsi hormonal tidak meningkatkan risiko keguguran dan maupun kelainan bawaan.[29]
Kontrasepsi hormonal kombinasi diasosiasikan dengan sedikit peningkatan risiko vena dan gumpalan darah arteri; akan tetapi, risikonya lebih kecil dibandingkan dengan risiko yang terkait dengan kehamilan.[32] Karena risiko ini, kontrasepsi hormonal kombinasi tidak disarankan bagi wanita berusia di atas 35 tahun yang masih merokok.[33] Efek pada gairah seksual bervariasi, dengan peningkatan atau penurunan gairah seksual pada beberapa orang, tapi mayoritas tidak mengalami efek tersebut.[34] Kontrasepsi oral kombinasi menurunkan risiko kanker ovarium dan kanker endometrium dan tidak mengubah risiko kanker payudara.[35][36] Kontrasepsi ini sering kali mengurangi perdarahan haid dan nyeri haid.[29] Dosis estrogen yang lebih rendah pada cincin vagina dapat mengurangi risiko nyeri payudara, mual, dan sakit kepala yang diasosiasikan dengan produk-produk dengan dosis estrogen yang lebih tinggi.[35]
Kontrasepsi pil progestin/minipil, suntikan, dan alat kontrasepsi dalam rahim tidak diasosiasikan dengan peningkatan risiko penggumpalan darah dan dapat digunakan oleh wanita yang sebelumnya memiliki gumpalan darah di pembuluh vena mereka.[32][37] Pada mereka yang memiliki riwayat gumpalan darah arteri, kontrasepsi non-hormonal atau metode progestin saja selain versi suntik sebaiknya digunakan.[32] Kontrasepsi pil progestin mungkin meringankan gejala haid dan dapat digunakan oleh wanita menyusui karena tidak mempengaruhi produksi ASI.Perdarahan tak teratur mungkin terjadi pada metode progestin saja, di mana beberapa pengguna melaporkan tidak mengalami haid.[38] Progestin drospirenon dan desogestrel mengurangi efek samping androgen tetapi meningkatkan risiko gumpalan darah, sehingga tidak menjadi pilihan pertama.[39] Tingkat kegagalan pada tahun pertama dari progestin suntik, Depo-Provera, masih diperdebatkan, dengan angka yang bervariasi mulai dari di bawah 1%[40] hingga 6%.[24]
Metode barier
[sunting | sunting sumber]
Kontrasepsi barier adalah perangkat yang berupaya mencegah kehamilan dengan cara menghalangi sperma agar tidak memasuki rahim.[41] Kontrasepsi barier meliputi kondom pria, kondom wanita, sungkup servik, diafragma, dan spons kontrasepsi dengan spermisida.[41]
Kondom adalah metode kontrasepsi yang paling umum digunakan di seluruh dunia.[42] Kondom pria dikenakan di penis pria yang sedang ereksi dan secara fisik menghalangi sperma yang diejakulasi agar tidak memasuki tubuh pasangan seksual.[43] Kondom modern sering kali terbuat dari lateks, tetapi beberapa di antaranya juga terbuat dari bahan lain seperti poliuretan, atau usus domba.[43] Kondom wanita juga tersedia, sering kali terbuat dari nitril, lateks atau poliuretan.[44] Keuntungan kondom pria adalah harganya yang murah, mudah digunakan, dan hanya memiliki sedikit efek samping.[45] Di Jepang, sekitar 80% pasangan yang menggunakan kontrasepsi memakai kondom, sementara di Jerman persentasenya sekitar 25%,[46] dan di Amerika Serikat 18%.[47]
Kondom pria dan diafragma dengan spermisida, dengan penggunaan yang tidak tepat memiliki tingkat kegagalan pada tahun pertama yang serupa, yakni masing-masing 15% dan 16%.[6] Dengan penggunaan yang tepat, kondom lebih efektif dengan tingkat kegagalan pada tahun pertama sebesar 2%, dibandingkan 6% pada diafragma.[6] Kondom memiliki manfaat lain yakni membantu mencegah penyebaran infeksi yang menular seksual seperti HIV/AIDS.[7]
Spons kontrasepsi menggabungkan barier dengan spermisida.[24] Seperti diafragma, spons dimasukkan melalui vagina sebelum berhubungan seksual dan harus ditempatkan di atas serviks agar efektif.[24] Tingkat kegagalan dengan penggunaan yang tidak tepat pada tahun pertama tergantung pada apakah wanita tersebut sudah pernah melahirkan atau belum, yakni 24% pada mereka yang pernah melahirkan dan 12% pada mereka yang belum pernah melahirkan.[24] Spons dapat dimasukkan hingga 24 jam sebelum berhubungan seksual dan harus dibiarkan pada tempatnya selama minimal enam jam sesudahnya.[24] Reaksi alergi[48] dan efek samping yang lebih berat seperti Toxic shock syndrome pernah dilaporkan.[49]
Alat kontrasepsi dalam rahim
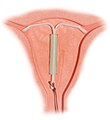
[sunting | sunting sumber]Alat kontrasepsi dalam rahim (AKDR) yang ada saat ini biasanya merupakan perangkat kecil berbentuk 'T', yang mengandung tembaga atau levonorgestrel, yang dimasukkan ke dalam rahim.[50] AKDR adalah bentuk kontrasepsi reversibel jangka panjang. Tingkat kegagalan pada tahun pertama dengan AKDR tembaga adalah sekitar 0,8% sementara AKDR levonorgestrel memiliki tingkat kegagalan tahun pertama sebesar 0,2%.[6] Di antara berbagai metode kontrasepsi, AKDR, bersama dengan kontrasepsi implan/susuk, memberikan kepuasan terbesar di antara pengguna.[51]
Bukti ilmiah menunjukkan efektivitas dan keamanan AKDR pada remaja[51] dan mereka yang belum pernah memiliki anak.[52] AKDR tidak memengaruhi proses menyusui dan dapat dimasukkan langsung setelah persalinan.[53] AKDR juga dapat digunakan langsung setelah aborsi.[54] Setelah AKDR dikeluarkan, bahkan setelah penggunaan dalam jangka waktu lama, fertilitas segera kembali menjadi normal.[55] AKDR tembaga mungkin meningkatkan perdarahan haid dan menyebabkan kram perut yang lebih sakit,[56] sementara AKDR hormon mungkin mengurangi perdarahan menstruasi atau menghentikan menstruasi.[53] Kemungkinan komplikasi lainnya mencakup ekspulsi (2–5%) dan, yang jarang terjadi, perforasi rahim (kurang dari 0,7%).[53][57] Kram perut dapat diobati dengan OAINS.[57]
Per tahun 2007, AKDR adalah bentuk kontrasepsi reversibel yang paling banyak digunakan, dengan lebih dari 180 juta pengguna di seluruh dunia.[58][59] Model alat kontrasepsi dalam rahim sebelumnya (pelindung Dalkon) diasosiasikan dengan meningkatnya risiko penyakit radang panggul; akan tetapi, risiko tersebut tidak terpengaruh oleh model saat ini pada mereka yang tidak memiliki infeksi yang menular secara seksual pada saat perangkat dimasukkan.[60]
Sterilisasi
[sunting | sunting sumber]Bedah sterilisasi tersedia dalam bentuk tubektomi untuk wanita dan vasektomi untuk pria.[6] Tidak ada efek samping jangka panjang yang signifikan, dan tubektomi mengurangi risiko kanker ovarium.[6] Kemungkinan komplikasi jangka pendek pada vasektomi dua puluh kali lebih kecil dibandingkan tubektomi.[6][61] Setelah vasektomi dilakukan, mungkin terdapat pembengkakan dan nyeri pada skrotum yang biasanya sembuh dalam waktu satu atau dua minggu.[62] Pada tubektomi, komplikasi terjadi pada 1 sampai 2 persen prosedur di mana komplikasi serius biasanya diakibatkan oleh anestesi.[63] Kedua metode tersebut tidak memberikan perlindungan terhadap infeksi menular seksual.[6]
Beberapa wanita menyesali keputusannya: sekitar 5% berusia di atas 30 tahun, dan sekitar 20% berusia di bawah 30 tahun.[6] Pria lebih kecil kemungkinannya untuk menyesali sterilisasi (<5%); usia yang lebih muda, memiliki anak yang masih kecil atau belum memiliki anak, dan pernikahan yang tidak stabil meningkatkan risiko tersebut.[64] Pada sebuah survei yang diadakan pada orang-orang yang telah memiliki anak, 9% menyatakan bahwa mereka akan memilih untuk tidak memiliki anak jika mereka dapat mengulanginya lagi.[65]
Meskipun sterilisasi dianggap sebagai prosedur permanen,[66] ada kemungkinan untuk mencoba pembalikan ligasi tuba untuk menghubungkan kembali tuba Fallopi atau pembalikan vasektomi untuk menghubungkan kembali vas deferens. Pada wanita, keinginan pembalikan sering kali diasosiasikan dengan pergantian pasangan.[66] Tingkat keberhasilan kehamilan setelah pembalikan ligasi tuba adalah antara 31 sampai 88%, dengan komplikasi yang meliputi meningkatnya risiko kehamilan ektopik.[66] Persentase pria yang meminta pembalikan adalah antara 2 sampai 6%.[67] Tingkat keberhasilan memperoleh anak setelah pembalikan berkisar antara 38 sampai 84%; di mana keberhasilan menjadi semakin kecil seiring dengan bertambahnya selang waktu antara prosedur semula dan pembalikan.[67] Ekstraksi sperma yang diikuti dengan fertilisasi in vitro juga dapat menjadi pilihan bagi pria.[68]
Perilaku
[sunting | sunting sumber]Metode perilaku mencakup pengaturan waktu atau cara berhubungan seksual untuk mencegah masuknya sperma ke dalam saluran reproduksi wanita, baik secara keseluruhan atau ketika terdapat sel telur.[69] Bila digunakan dengan tepat, tingkat kegagalan pada tahun pertama mungkin sekitar 3,4%, tetapi bila digunakan dengan tidak tepat, tingkat kegagalan pada tahun pertama dapat mencapai 85%.[70]
Pemahaman fertilitas
[sunting | sunting sumber]Metode pemahaman fertilitas melibatkan penentuan hari paling subur pada siklus haid dan mencegah hubungan seksual yang tidak diproteksi.[69] Teknik untuk menentukan fertilitas meliputi pemantauan suhu tubuh basal, sekresi serviks, atau hari pada siklus.[69] Metode ini biasanya memiliki tingkat kegagalan pada tahun pertama pada penggunaan yang tidak tepat berkisar antara 12% sampai 25%; pada penggunaan tepat, tingkat kegagalan pada tahun pertama bergantung pada sistem yang digunakan dan biasanya berkisar antara 1% sampai 9%.[6] Akan tetapi, bukti yang mendasari perkiraan ini lemah karena sebagian besar orang yang mengikuti uji coba menghentikan penggunaan metode ini secara dini.[69] Secara global, metode ini digunakan oleh sekitar 3,6% pasangan.[71]
Bila didasarkan pada suhu tubuh basal dan gejala primer lainnya, metode ini disebut simtotermal. Tingkat kehamilan yang tidak direncanakan dilaporkan berkisar antara 1% sampai 20% bagi pengguna yang tidak tepat metode simtotermal ini.[72]
Sanggama terputus
[sunting | sunting sumber]Metode sanggama terputus (juga dikenal dengan sebutan coitus interruptus), adalah praktik menghentikan hubungan seksual ("menarik keluar") sebelum ejakulasi.[73] Risiko utama metode penarikan adalah sang pria mungkin tidak melakukan manuver dengan benar atau tepat waktu.[73] Tingkat kegagalan pada tahun pertama bervariasi dari 4% pada penggunaan tepat sampai 27% pada penggunaan yang tidak tepat.[26] Beberapa profesional medis tidak menganggap metode ini sebagai kontrasepsi.[24]
Hanya sedikit bukti terkait kandungan sperma pada cairan pra-ejakulasi.[74] Meskipun beberapa penelitian tentatif tidak menemukan sperma,[74] sebuah uji coba menemukan sperma pada 10 orang dari 27 peserta uji coba.[75] Metode penarikan digunakan sebagai kontrasepsi oleh sekitar 3% pasangan.[71]
Pantang
[sunting | sunting sumber]Meskipun beberapa kelompok telah menganjurkan pantang seksual secara total, yang berarti menghindari segala aktivitas seksual, dalam konteks kontrasepsi istilah tersebut biasanya berarti pantang melakukan hubungan seksual melalui vagina.[76][77] Pantang seksual memang 100% efektif dalam menghindari kehamilan; akan tetapi, tidak semua orang yang ingin pantang dapat menahan diri dari segala aktivitas seksual, dan dalam banyak populasi, terdapat risiko kehamilan yang signifikan dari seks nonkonsensual.[78][79]
Pendidikan pantang seks saja tidak mengurangi kehamilan pada remaja.[5][80] Tingkat kehamilan pada remaja lebih tinggi pada pelajar yang diberikan pendidikan pantang seks saja, dibandingkan mereka yang diberikan pendidikan seks secara menyeluruh.[80][81] Beberapa otoritas menyarankan agar mereka yang menggunakan pantang sebagai metode utama juga memiliki metode cadangan (seperti kondom atau pil kontrasepsi darurat).[82] Seks non-penetrasi seks tanpa keterlibatan vagina dan seks oral seks tanpa keterlibatan vagina juga terkadang dianggap sebagai kontrasepsi.[83] Meskipun biasanya mencegah kehamilan, kehamilan masih dapat terjadi pada seks interkrural dan bentuk seks lain di mana penis berada dekat dengan vagina (seperti menggosok alat kelamin, dan penis yang keluar dari seks anal) karena sperma bisa terkumpul di dekat vagina dan berjalan di sepanjang cairan pelicin vagina.[84][85]
Laktasi
[sunting | sunting sumber]Metode amenorea laktasi melibatkan kondisi infertilitas pospartum alami wanita yang terjadi setelah persalinan dan dapat diperpanjang dengan menyusui.[86] Ini biasanya memerlukan ketiadaan haid, memberikan ASI eksklusif kepada bayi, dan anak di bawah enam bulan.[21] Badan Kesehatan Dunia menyatakan bahwa bila ASI menjadi satu-satunya sumber nutrisi pada bayi, tingkat kegagalan metode ini adalah 2% dalam enam bulan setelah persalinan.[87] Uji coba telah menemukan tingkat kegagalan antara 0% sampai 7,5%.[20] Tingkat kegagalan naik menjadi 4-7% pada usia anak satu tahun dan 13% pada usia dua tahun.[88] Memberikan susu formula, memompa alih-alih menyusui secara langsung, penggunaan empeng, dan memberikan makanan padat menaikkan tingkat kegagalan.[89] Pada mereka yang memberikan ASI eksklusif, sekitar 10% mulai mengalami haid sebelum tiga bulan dan 20% sebelum enam bulan.[88] Pada mereka yang tidak menyusui, fertilitas mungkin kembali normal dalam waktu empat minggu setelah persalinan.[88]
Darurat
[sunting | sunting sumber]Metode kontrasepsi darurat adalah obat (morning-after pill) atau perangkat yang digunakan setelah hubungan seksual yang tidak diproteksi, dengan harapan dapat mencegah kehamilan.[90] Cara kerjanya terutama dengan mencegah ovulasi atau fertilisasi.[91] Ada berbagai pilihan, termasuk pil kontrasepsi dosis tinggi, levonorgestrel, mifepristone, ulipristal dan AKDR.[92] Pil levonorgestrel mengurangi kemungkinan hamil sebesar 70% (tingkat kehamilan 2,2%) ketika digunakan dalam waktu 3 hari setelah seks yang tidak diproteksi atau kegagalan kondom.[90] Ulipristal mengurangi kemungkinan hamil sebesar 85% (tingkat kehamilan 1,4%) hingga 5 hari dan mungkin sedikit lebih efektif dibandingkan levonorgestrel.[90][92][93] Mifepristone juga lebih efektif dibandingkan levonorgestrel, sedangkan AKDR tembaga adalah metode yang paling efektif.[92] AKDR dapat dimasukkan maksimal 5 hari setelah hubungan seksual dan mencegah sekitar 99% kehamilan (tingkat kehamilan 0,1 sampai 0,2%).[91][94] Ini menjadikan AKDR sebagai bentuk kontrasepsi yang paling efektif.[95]
Memberikan morning-after pill kepada wanita di muka tidak memengaruhi tingkat infeksi menular seksual, penggunaan kondom, tingkat kehamilan, atau perilaku seksual yang berisiko.[96][97] Semua metode memiliki efek samping yang minimum.[92]
Perlindungan Ganda
[sunting | sunting sumber]Perlindungan Ganda adalah metode yang digunakan untuk mencegah infeksi yang ditularkan secara seksual dan juga kehamilan.[98] Hal ini dapat dilakukan dengan menggunakan kondom saja atau digabungkan dengan alat KB lain atau dengan menghindari seks penetratif.[99][100] Jika kehamilan menjadi kekhawatiran utama, penggunaan kedua metode dalam waktu yang bersamaan masih dapat diterima,[99] dan dua jenis alat KB yang direkomendasikan bagi yang mengonsumsi obat anti-jerawat isotretinoin, karena obat tersebut memiliki risiko tinggi terjadinya cacat lahir bila digunakan selama masa kehamilan.[101]
-
Kondom perempuan poliuretan
-
A spons kontrasepsi di dalam kemasannya yang sudah dibuka
-
Tiga varian pil kontrasepsi dengan kemasan berkalender
-
Sebuah koyo kontrasepsi transdermal
-
Sebuah NuvaRing cincin vagina
-
alat kontrasepsi dalam rahim (AKDR) hormonal dengan latar belakang penempatannya di dalam rahim
-
Suatu dosis pil terbagi dari dua sebagai kontrasepsi darurat (kebanyakan morning after pill sekarang ini hanya membutuhkan satu satu saja)
-
CycleBeads, digunakan untuk memperkirakan masa subur berdasarkan jumlah hari sesudah menstruasi
Efek
[sunting | sunting sumber]Kesehatan
[sunting | sunting sumber]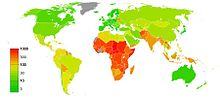
Penggunaan kontrasepsi di negara berkembang diperkirakan telah menurunkan jumlah kematian ibu melahirkan sampai denga 40% (kurang lebih 270,000 kematian yang dapat dicegah pada tahun 2008) dan dapat mencegah 70% kematian bila tuntutan untuk pengontrolan kelahiran dapat dipenuhi.[15][16] Keuntungan yang dapat dicapai adalah dengan menurunkan kehamilan yang tidak terencana yang diikuti dengan aborsi tidak aman dan dengan mencegah kehamilan pada ibu-ibu dengan risiko tinggi.[15]
Pengontrolan kehamilan juga memperbaiki kelangsungan hidup anak di negara berkembang dengan memperpanjang jarak waktu di antara kehamilan.[15] Pada populasi ini keluaran kondisi akan lebih buruk ketika seorang ibu hamil kembali delapan belas bulan setelah melahirkan.[15][103] Menunda kehamilan kembali setelah keguguran ternyata tidak mengubah risiko dan para ibu disarankan untuk hamil kembali bila mereka sudah siap.[103]
Kehamilan pada remaja, terutama di antara remaja muda, memiliki risiko terbesar termasuk di antaranya kelahiran sebelum waktunya, berat lahir rendah, dan kematian pada bayi.[10] Di Amerika Serikat 82% kehamilan pada mereka yang berusia di antara 15 dan 19 tahun merupakan kehamilan di luar rencana.[57] Pendidikan seks yang komprehensif dan akses terhadap alat kontrasepsi efektif menurunkan angka kehamilan pada kelompok usia ini.[104]
Pembiayaan
[sunting | sunting sumber]
| 7–8 Children 6–7 Children 5–6 Children 4–5 Children | 3–4 Children 2–3 Children 1–2 Children 0–1 Children |
Di negara berkembang, pengendalian kelahiran meningkatkan pertumbuhan ekonomi karena berkurangnya anak sebagai tanggungan dan meningkatnya keterlibatan perempuan dalam angkatan kerja.[17] Pendapatan, kekayaan, indeks massa tubuh pada perempuan and sekolah anak-anak serta indeks massa tubuh mereka semua mengalami kenaikan dengan meningkatnya kemudahan mengakses alat KB.[17] Keluarga berencana melalui penggunaan kontrasepsi modern adalah salah satu intervensi bidang kesehatan yang paling hemat biaya.[105] Untuk setiap dolar yang dibelanjakan, PBB memperkirakan telah terjadi penghematan dua sampai enam dolar.[106] Penghematan biaya ini berhubungan dengan pencegahan kehamilan tanpa rencana dan menurunkan penularan penyakit menular seksual.[105] Walaupun semua metode yang digunakan sangat bermanfaat secara finansial, penggunaan AKDR tembaga menunjukkan penghematan yang paling banyak.[105]
Total biaya kesehatan untuk kehamilan, melahirkan dan perawatan bayi yang baru lahir di Amerika Serikat pada tahun 2012 secara rata-rata adalah $21.000 untuk proses melahirkan normal dan $31.000 untuk bedah kaisar.[107] Untuk sebagian besar negara lain biayanya kurang dari setengahnya.[107] Untuk setiap anak yang lahir pada tahun 2011, keluarga AS rata-rata akan mengeluarkan $235.000 selama periode 17 tahun untuk membesarkannya.[108]
Prevalensi
[sunting | sunting sumber]
| 6% 12% 18% 24% 30% 36% | 42% 48% 54% 60% 66% 72% | 78% 84% 86% No data |
Secara global, pada tahun 2009, sekitar 60% jumlah pasangan yang menikah dan mampu mempunyai anak menggunakan kontrasepsi.[59] Berbagai metode yang digunakan sangat bervariasi di antara negara.[59] Metode yang paling banyak digunakan di negara maju adalah kondom dan kontrasepsi oral, sedangkan di Afrika adalah kontrasepsi oral dan di Amerika Latin serta Asia sterilisasi.[59] Di negara berkembang secara keseluruhan, 35% kontrasepsi menggunakan metode sterilisasi pada perempuan, 30% menggunakan AKDR, 12% dengan kontrasepsi oral, 11% dengan kondom, dan 4% dengan sterilisasi pada laki-laki.[59]
Walaupun lebih jarang digunakan di negara maju dibandingkan dengan di negara berkembang, jumlah perempuan yang menggunakan AKDR sampai dengan tahun 2007, mencapai kurang lebih 180 juta.[58] Menghindari hubungan seks saat masa subur digunakan oleh sekitar 3,6% perempuan dalam usia subur, dengan pengguna yang terbanyak 20% berada di wilayan Amerika Selatan.[109] Sampai dengan tahun 2005, terdapat 12% pasangan yang menggunakan kontrasepsi pada laki-laki (kondom ataupun vasektomi) dengan tingkat yang lebih tinggi di negara maju.[110] Penggunaan kontrasepsi untuk laki-laki menurun pada rentang waktu tahun 1985 dan 2009.[59] Penggunaan kontrasepsi di antara perempuan di Afrika Sub-Sahara meningkat dari 5% pada tahun 1991 menjadi sekitar 30% pada tahun 2006.[111]
Per tahun 2012, 57% perempuan usia subur ingin melakukan pencegahan kehamilan (867 dari 1520 juta).[112] Sekitar 222 juta perempuan mengalami kesulitan untuk mengakses alat kontrasepsi, 53 juta di antaranya berada di Afrika sub-Sahara dan 97 jutanya berada di Asia.[112] Keadaan ini menyebabkan terjadinya 54 juta kehamilan tanpa rencana dan kematian ibu hamil mencapai hampir 80.000 orang dalam satu tahun.[59] Sebagian alasan adanya perempuan yang tidak dapat memperoleh alat kontrasepsi adalah karena banyak negara mencegah hal ini dengan alasan agama atau politis,[6] sedangkan hal lain yang menyumbangkan keadaan ini adalah kemiskinan.[113] Dengan adanya hukum yang ketat mengenai aborsi di Afrika Sub-Sahara, banyak perempuan menjadi pelaku aborsi tanpa izin untuk kehamilan yang tidak diinginkan, sehingga menyebabkan terjadinya sekitar 2-4% aborsi yang tidak aman setiap tahun.[113]
Sejarah
[sunting | sunting sumber]
Papirus Eber dari 1550 SM dan Papirus Kahun dari 1850 SM yang berasal dari Mesir mengandung tulisan paling awal yang mendeskripsikan tentang pengendalian kelahiran, menggunakan madu, daun akasia dan serat yang diletakkan di vagina untuk menghalangi sperma.[114][115] Lukisan Mesir kuno juga menunjukkan penggunaan kondom.[46] Kitab Kejadian mereferensikan sanggama terputus, atau koitus interuptus, sebagai suatu metode pengendalian kelahiran ketika Onan "menumpahkan benih" (ejakulasi) di tanah sehingga mencegah kehamilan pada istri saudara laki-lakinya yang meninggal Tamar.[114] Dalam kepercayaan Bangsa Yunani kuno silfium digunakan untuk pengendalian kelahiran/kontrasepsi, yang karena efektif dan disukai, sering dimanfaatkan hingga akhirnya punah.[116] Pada abad pertengahan di Eropa, semua usaha untuk mencegah kehamilan dianggap tidak bermoral oleh Gereja Katolik.[114] Diperkirakan para perempuan di masa itu menggunakan berbagai cara untuk mencegah kehamilan seperti sanggama terputus dan memasukkan akar tanaman lili dan inggu ke dalam vagina (dan, selain itu juga membunuh bayi setelah lahir).[117] Casanova (1725-1798), selama Italian Renaissance menggambarkan penggunaan penutup kulit domba untuk mencegah kehamilan; namun demikian,ketersediaan kondom secara umum tidak terjadi hingga abad ke-20.[114] Pada tahun 1909, Richard Richter mengembangkanalat kontrasepsi dalam rahim pertama dari isi perut ulat sutra, yang selanjutnya dikembangkan dan dipasarkan di Jerman oleh Ernst Gräfenberg di akhir tahun 1920an.[118] Pada tahun 1916 Margaret Sangermembuka klinik pengendalian kelahiran/kontrasepsi pertama di Amerika Serikat yang menyebabkan dia ditahan.[114] Diikuti dengan dibukanya klinik lain pada tahun 1921 di Inggris, oleh Marie Stopes.[114] Gregory Pincus dan John Rockdengan mendapat bantuan dari Planned Parenthood Federation of America mengembangkan pil anti hamil pada tahun 1950an yang kemudian tersedia secara meluas sekitar tahun 1960an.[119] Aborsi medis menjadi alternatif disamping aborsi melalui tindakan operasi dengan tersedianya analog prostaglandin pada tahun 1970an dan tersedianya mifepriston pada tahun 1980an.[120]
Masyarakat dan budaya
[sunting | sunting sumber]Posisi hukum
[sunting | sunting sumber]Perjanjian hak asasi manusia mewajibkan sebagian besar pemerintah untuk menyediakan informasi serta layanan keluarga berencana dan kontrasepsi. Ini mencakup kewajiban membuat rencana nasional untuk layanan keluarga berencana, menghapus aturan dan undang-undang yang membatasi akses ke keluarga berencana, memastikan tersedianya berbagai metode kontrasepsi yang aman dan efektif termasuk kontrasepsi darurat, memastikan adanya tenaga perawatan kesehatan yang terlatih serta fasilitas dengan harga yang terjangkau, dan membuat proses untuk meninjau program yang telah dilaksanakan. Bila pemerintah gagal untuk melakukan hal-hal di atas, mereka bisa dianggap melanggar kewajiban perjanjian internasional.[121]
PBB meluncurkan gerakan Every Woman Every Child untuk menilai kemajuan dalam memenuhi kebutuhan kontrasepsi wanita. Prakarsa tersebut bertujuan meningkatkan jumlah pengguna kontrasepsi modern sebanyak 120 juta wanita di 69 negara termiskin di dunia pada tahun 2020. Selain itu, mereka ingin menghapus diskriminasi terhadap anak perempuan dan perempuan muda yang mencari kontrasepsi.[122]
Pandangan religius
[sunting | sunting sumber]Setiap agama mungkin memiliki pandangan yang berbeda-beda tentang etika kontrasepsi.[123] Gereja Katolik Roma secara resmi hanya menyetujui keluarga berencana alami,[124] meskipun demikian banyak umat Katolik di negara maju yang menerima dan menggunakan metode kontrasepsi modern.[125][126][127] Ada beragam pandangan di antara kalangan Protestan, mulai dari yang tidak mendukung sama sekali hingga yang memperbolehkan semua metode kontrasepsi.[128] Pandangan dalam agama Yahudi juga beragam, mulai dari kalangan Ortodoks yang lebih ketat hingga kalangan Reformasi yang lebih liberal.[129] Umat Hindu boleh menggunakan kontrasepsi alami maupun buatan.[130] Umat Budha umumnya dapat menerima pencegahan pembuahan, tetapi tidak memperbolehkan intervensi setelah terjadinya pembuahan.[131]
Dalam agama Islam, kontrasepsi diperbolehkan bila tidak membahayakan kesehatan, meskipun penggunaannya tidak dianjurkan oleh sebagian kalangan Muslim.[132] Al-Quran tidak memberikan pernyataan eksplisit mengenai moralitas kontrasepsi, tetapi berisi pernyataan yang menganjurkan untuk memiliki anak. Nabi Muhammad juga dilaporkan pernah mengatakan untuk "menikah dan menghasilkan keturunan".[133]
Hari Kontrasepsi Dunia
[sunting | sunting sumber]26 September adalah Hari Kontrasepsi Dunia, yang didedikasikan untuk meningkatkan kesadaran dan edukasi tentang kesehatan seksual dan reproduksi, dengan visi sebuah dunia di mana setiap kehamilan diinginkan.[134] Hari Kontrasepsi Dunia didukung oleh sekelompok pemerintah dan LSM internasional, termasuk Asian Pacific Council on Contraception, Centro Latinamericano Salud y Mujer, European Society of Contraception and Reproductive Health, German Foundation for World Population, International Federation of Pediatric and Adolescent Gynecology, International Planned Parenthood Federation, Marie Stopes International, Population Services International, Population Council, United States Agency for International Development (USAID), dan Women Deliver.[134]
Kesalahpahaman
[sunting | sunting sumber]Ada beberapa kesalahpahaman umum terkait seks dan kehamilan.[135] Membilas vagina setelah berhubungan seksual bukan merupakan metode kontrasepsi yang efektif.[136] Selain itu, tindakan ini diasosiasikan dengan sejumlah masalah kesehatan, sehingga tidak disarankan.[137] Wanita bisa hamil saat mereka pertama kali melakukan hubungan seksual [138] dan dengan posisi hubunganseksual apa pun.[139] Ada kemungkinan, walaupun sangat kecil, untuk hamil selama haid.[140]
Penelitian
[sunting | sunting sumber]Wanita
[sunting | sunting sumber]Peningkatan metode kontrasepsi yang ada sangat diperlukan, karena sekitar lima puluh persen wanita yang hamil tanpa direncanakan sedang menggunakan kontrasepsi pada saat itu.[24] Sejumlah perubahan pada metode kontrasepsi yang ada sedang dipelajari, termasuk kondom wanita yang lebih baik, diafragma yang lebih baik, koyo yang hanya mengandung progestin, dan cincin vagina yang mengandung progesteron yang tahan lama.[141] Cincin vagina ini tampaknya efektif selama tiga atau empat bulan dan saat ini tersedia di beberapa area di dunia.[141]
Sejumlah cara untuk melakukan sterilisasi melalui serviks sedang diteliti. Salah satunya adalah penempatan kuinakrina di rahim yang menyebabkan luka parut dan infertilitas. Meskipun prosedur tersebut tidak mahal dan tidak membutuhkan keahlian bedah, ada kekhawatiran mengenai efek samping jangka panjang.[142] Zat lain, polidokanol, yang bekerja dengan cara yang sama juga sedang diteliti.[141] Perangkat bernama Essure, yang mengembang ketika diletakkan di tuba fallopi dan menjadi penghalang, sudah disetujui di Amerika Serikat pada tahun 2002.[142]
Pria
[sunting | sunting sumber]Metode kontrasepsi pria meliputi kondom, vasektomi, dan sanggama terputus.[143] 25% sampai 75% pria yang aktif secara seksual akan menggunakan kontrasepsi hormonal seandainya tersedia bagi mereka.[110][143] Sejumlah metode hormonal dan non-hormonal sedang diuji coba,[110] dan beberapa penelitian sedang mempelajari kemungkinan vaksin kontrasepsi.[144]
Metode bedah reversibel yang sedang diteliti adalah penghalangan sperma reversibel dengan panduan (RISUG) yang meliputi penyuntikan sebuah gel polimer, stirena maleat anhidrida pada dimetil sulfoksida, ke dalam vas deferens. Suntikan dengan natrium bikarbonat membersihkan zat tersebut dan mengembalikan fertilitas. Metode lainnya adalah perangkat intravas yang melibatkan penempatan sumbat uretana ke dalam vas deferens untuk menghalanginya. Kombinasi androgen dan progestin terlihat menjanjikan, begitu juga dengan modulator reseptor androgen selektif.[110] Ultrasonik dan metode untuk memanaskan testikel sedang diteliti dalam tahap awal.[145]
Hewan lain
[sunting | sunting sumber]Penetralan atau pemandulan, yang melibatkan pengangkatan sejumlah organ reproduksi, sering dilakukan sebagai metode kontrasepsi pada hewan peliharaan di rumah. Banyak tempat perlindungan hewan yang mewajibkan prosedur ini sebagai bagian dari perjanjian adopsi.[146] Pada hewan-hewan besar, tindakan bedahnya dikenal dengan nama kastrasi.[147] Kontrasepsi juga sedang dipertimbangkan sebagai alternatif dari perburuan untuk mengendalikan kelebihan populasi hewan liar.[148] Vaksin kontrasepsi ditemukan efektif pada sejumlah populasi hewan yang berbeda.[149][150]
Referensi
[sunting | sunting sumber]- ^ "Definition of Birth control". MedicineNet. Diarsipkan dari versi asli tanggal 2012-08-06. Diakses tanggal 9 August 2012.
- ^ Oxford English Dictionary. Oxford University Press. June 2012 (online).
- ^ World Health Organization (WHO). "Family planning". Health topics. World Health Organization (WHO).
- ^ Taliaferro, L. A.; Sieving, R.; Brady, S. S.; Bearinger, L. H. (2011). "We have the evidence to enhance adolescent sexual and reproductive health--do we have the will?". Adolescent medicine: state of the art reviews. 22 (3): 521–543, xii. PMID 22423463.
- ^ a b Chin, H. B.; Sipe, T. A.; Elder, R.; Mercer, S. L.; Chattopadhyay, S. K.; Jacob, V.; Wethington, H. R.; Kirby, D.; Elliston, D. B. (2012). "The Effectiveness of Group-Based Comprehensive Risk-Reduction and Abstinence Education Interventions to Prevent or Reduce the Risk of Adolescent Pregnancy, Human Immunodeficiency Virus, and Sexually Transmitted Infections". American Journal of Preventive Medicine. 42 (3): 272–294. doi:10.1016/j.amepre.2011.11.006. PMID 22341164. Diarsipkan dari versi asli tanggal 2020-01-02. Diakses tanggal 2014-01-11.
- ^ a b c d e f g h i j k l m Hurt, K. Joseph, et al.(eds.) (2012-03-28). The Johns Hopkins manual of gynecology and obstetrics (edisi ke-4th). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. hlm. 232. ISBN 978-1-60547-433-5.
- ^ a b Family planning : a global handbook for providers : evidence-based guidance developed through worldwide collaboration (PDF) (edisi ke-Rev. and Updated ed.). Geneva, Switzerland: WHO and Center for Communication Programs. 2011. ISBN 978-0-9788563-7-3.
- ^ DiCenso A, Guyatt G, Willan A, Griffith L (2002). "Interventions to reduce unintended pregnancies among adolescents: systematic review of randomised controlled trials". BMJ. 324 (7351): 1426. PMC 115855
 . PMID 12065267.
. PMID 12065267.
- ^ Duffy, K.; Lynch, D. A. (2008). "Government Support for Abstinence-Only-Until-Marriage Education". Clinical Pharmacology & Therapeutics. 84 (6): 746–748. doi:10.1038/clpt.2008.188. PMID 18923389.
- ^ a b Black, A. Y.; Fleming, N. A.; Rome, E. S. (2012). "Pregnancy in adolescents". Adolescent medicine: state of the art reviews. 23 (1): 123–138, xi. PMID 22764559.
- ^ a b Rowan, S. P.; Someshwar, J.; Murray, P. (2012). "Contraception for primary care providers". Adolescent medicine: state of the art reviews. 23 (1): 95–110, x–xi. PMID 22764557.
- ^ a b Family planning : a global handbook for providers : evidence-based guidance developed through worldwide collaboration (PDF) (edisi ke-Rev. and Updated ed.). Geneva, Switzerland: WHO and Center for Communication Programs. 2011. hlm. 260–300. ISBN 978-0-9788563-7-3.
- ^ "Costs and Benefits of Contraceptive Services: Estimates for 2012" (pdf). United Nations Population Fund. June 2012. hlm. 1.
- ^ Carr, B.; Gates, M. F.; Mitchell, A.; Shah, R. (2012). "Giving women the power to plan their families". The Lancet. 380 (9837): 80–82. doi:10.1016/S0140-6736(12)60905-2. PMID 22784540. Diarsipkan dari versi asli tanggal 2013-05-10. Diakses tanggal 2014-01-11.
- ^ a b c d e f Cleland, J (2012 Jul 14). "Contraception and health". Lancet. 380 (9837): 149–56. PMID 22784533.
- ^ a b Ahmed, S.; Li, Q.; Liu, L.; Tsui, A. O. (2012). "Maternal deaths averted by contraceptive use: An analysis of 172 countries". The Lancet. 380 (9837): 111–125. doi:10.1016/S0140-6736(12)60478-4. PMID 22784531. Diarsipkan dari versi asli tanggal 2013-05-10. Diakses tanggal 2014-01-11.
- ^ a b c d Canning, D.; Schultz, T. P. (2012). "The economic consequences of reproductive health and family planning". The Lancet. 380 (9837): 165–171. doi:10.1016/S0140-6736(12)60827-7. PMID 22784535. Diarsipkan dari versi asli tanggal 2013-06-02. Diakses tanggal 2014-01-11.
- ^ Van Braeckel, D.; Temmerman, M.; Roelens, K.; Degomme, O. (2012). "Slowing population growth for wellbeing and development". The Lancet. 380 (9837): 84–85. doi:10.1016/S0140-6736(12)60902-7. PMID 22784542. Diarsipkan dari versi asli tanggal 2013-05-10. Diakses tanggal 2014-01-11.
- ^ Division of Reproductive Health, National Center for Chronic Disease Prevention and Health, Promotion (2013 Jun 21). "U.s. Selected practice recommendations for contraceptive use, 2013: adapted from the world health organization selected practice recommendations for contraceptive use, 2nd edition." MMWR. Recommendations and reports : Morbidity and mortality weekly report. Recommendations and reports / Centers for Disease Control. 62 (RR-05): 1–60. PMID 23784109.
- ^ a b Van der Wijden, C (2003). "Lactational amenorrhea for family planning". Cochrane database of systematic reviews (Online) (4): CD001329. PMID 14583931.
- ^ a b Blenning, CE (2005 Dec 15). "An approach to the postpartum office visit". American family physician. 72 (12): 2491–6. PMID 16370405.
- ^ Brown, Gordon Edlin, Eric Golanty, Kelli McCormack (2000). Essentials for health and wellness (edisi ke-2nd ed.). Sudbury, Mass.: Jones and Bartlett. hlm. 161. ISBN 9780763709099.
- ^ Edmonds, edited by D. Keith (2012). Dewhurst's textbook of obstetrics & gynaecology (edisi ke-8th ed.). Chichester, West Sussex: Wiley-Blackwell. hlm. 508. ISBN 9780470654576.
- ^ a b c d e f g h i j k l m Hoffman, Barbara (2012). Williams gynecology (edisi ke-2nd ed.). New York: McGraw-Hill Medical. hlm. Chapter 5. ISBN 978-0071716727.
- ^ Mansour, D (2011 Nov). "Fertility after discontinuation of contraception: a comprehensive review of the literature". Contraception. 84 (5): 465–77. doi:10.1016/j.contraception.2011.04.002. PMID 22018120.
- ^ a b c Organization, World Health (2009). Medical eligibility criteria for contraceptive use (PDF) (edisi ke-4th ed.). Geneva: Reproductive Health and Research, World Health Organization. hlm. 1-10. ISBN 9789241563888.
- ^ Department of Reproductive Health and Research, Family and Community (2004). Selected practice recommendations for contraceptive use (PDF) (edisi ke-2 ed.). Geneva: World Health Organization. hlm. Chapter 31. ISBN 9241562846.
- ^ Tepper, NK (2013 May). "Physical examination prior to initiating hormonal contraception: a systematic review". Contraception. 87 (5): 650–4. PMID 23121820.
- ^ a b c Family planning : a global handbook for providers : evidence-based guidance developed through worldwide collaboration (PDF) (edisi ke-Rev. and Updated ed.). Geneva, Switzerland: WHO and Center for Communication Programs. 2011. hlm. 1–10. ISBN 978-0-9788563-7-3.
- ^ Nelson, Anita L.; Cwiak, Carrie (2011). "Combined oral contraceptives (COCs)". Dalam Hatcher, Robert A.; Trussell, James; Nelson, Anita L.; Cates, Willard Jr.; Kowal, Deborah; Policar, Michael S. (eds.). Contraceptive technology (edisi ke-20th revised). New York: Ardent Media. hlm. 249–341. ISBN 978-1-59708-004-0. ISSN 0091-9721. OCLC 781956734.
- ^ Ammer, Christine (2009). "oral contraceptive". The encyclopedia of women's health (edisi ke-6th). New York: Facts On File. hlm. 312–315. ISBN 978-0-8160-7407-5.
- ^ a b c Brito, MB (2011 Apr). "Hormonal contraception and cardiovascular system". Arquivos brasileiros de cardiologia. 96 (4): e81–9. doi:10.1590/S0066-782X2011005000022. PMID 21359483.
- ^ Kurver, MJ (2012). "[Summary of the Dutch College of General Practitioners' practice guideline 'Contraception']". Nederlands tijdschrift voor geneeskunde (dalam bahasa Ducth). 156 (41): A5083. PMID 23062257.
- ^ Burrows, LJ (2012 Sep). "The effects of hormonal contraceptives on female sexuality: a review". The journal of sexual medicine. 9 (9): 2213–23. PMID 22788250.
- ^ a b Shulman, LP (2011 Oct). "The state of hormonal contraception today: benefits and risks of hormonal contraceptives: combined estrogen and progestin contraceptives". American journal of obstetrics and gynecology. 205 (4 Suppl): S9–13. PMID 21961825.
- ^ Havrilesky, LJ (2013 Jul). "Oral Contraceptive Pills as Primary Prevention for Ovarian Cancer: A Systematic Review and Meta-analysis". Obstetrics and gynecology. 122 (1): 139–147. PMID 23743450.
- ^ Mantha, S. (7 August 2012). "Assessing the risk of venous thromboembolic events in women taking progestin-only contraception: a meta-analysis". BMJ. 345 (aug07 2): e4944–e4944. doi:10.1136/bmj.e4944. PMC 3413580
 . PMID 22872710.
. PMID 22872710.
- ^ Burke, AE (2011 Oct). "The state of hormonal contraception today: benefits and risks of hormonal contraceptives: progestin-only contraceptives". American journal of obstetrics and gynecology. 205 (4 Suppl): S14–7. PMID 21961819.
- ^ Rott, H (2012 Aug). "Thrombotic risks of oral contraceptives". Current opinion in obstetrics & gynecology. 24 (4): 235–40. PMID 22729096.
- ^ FDA (2005). "Depo-Provera U.S. Prescribing Information" (PDF). Diarsipkan (PDF) dari versi asli tanggal 2007-06-15. Diakses tanggal 2007-06-12.
- ^ a b Neinstein, Lawrence (2008). Adolescent health care : a practical guide (edisi ke-5th ed.). Philadelphia: Lippincott Williams & Wilkins. hlm. 624. ISBN 9780781792561.
- ^ Chaudhuri (2007). Practice Of Fertility Control: A Comprehensive Manual (edisi ke-7th). Elsevier India. hlm. 88. ISBN 9788131211502.
- ^ a b Hamilton, Richard (2012). Pharmacology for nursing care (edisi ke-8th ed.). St. Louis, Mo.: Elsevier/Saunders. hlm. 799. ISBN 9781437735826.
- ^ Facts for life (edisi ke-4th ed.). New York: United Nations Children's Fund. 2010. hlm. 141. ISBN 9789280644661.
- ^ Pray, Walter Steven (2005). Nonprescription product therapeutics (edisi ke-2nd ed.). Philadelphia: Lippincott Williams & Wilkins. hlm. 414. ISBN 9780781734981.
- ^ a b Eberhard, Nieschlag, (2010). Andrology Male Reproductive Health and Dysfunction (edisi ke-3rd ed.). [S.l.]: Springer-Verlag Berlin Heidelberg. hlm. 563. ISBN 9783540783558.
- ^ Barbieri, Jerome F. (2009). Yen and Jaffe's reproductive endocrinology : physiology, pathophysiology, and clinical management (edisi ke-6th ed.). Philadelphia, PA: Saunders/Elsevier. hlm. 873. ISBN 9781416049074.
- ^ Kuyoh, MA (2003 Jan). "Sponge versus diaphragm for contraception: a Cochrane review". Contraception. 67 (1): 15–8. PMID 12521652.
- ^ Organization, World Health (2009). Medical eligibility criteria for contraceptive use (edisi ke-4th ed.). Geneva: Reproductive Health and Research, World Health Organization. hlm. 88. ISBN 9789241563888.
- ^ Chaudhuri (2007). Practice Of Fertility Control: A Comprehensive Manual (7Th Edition). Elsevier India. hlm. 95. ISBN 9788131211502.
- ^ a b Committee on Adolescent Health Care Long-Acting Reversible Contraception Working Group, The American College of Obstetricians and, Gynecologists (2012 Oct). "Committee opinion no. 539: adolescents and long-acting reversible contraception: implants and intrauterine devices". Obstetrics and gynecology. 120 (4): 983–8. PMID 22996129.
- ^ Black, K (2012 Oct). "A review of barriers and myths preventing the more widespread use of intrauterine contraception in nulliparous women". The European journal of contraception & reproductive health care : the official journal of the European Society of Contraception. 17 (5): 340–50. PMID 22834648.
- ^ a b c Gabbe, Steven (2012). Obstetrics: Normal and Problem Pregnancies. Elsevier Health Sciences. hlm. 527. ISBN 9781455733958.
- ^ Steenland, MW (2011 Nov). "Intrauterine contraceptive insertion postabortion: a systematic review". Contraception. 84 (5): 447–64. PMID 22018119.
- ^ Hurd, [edited by] Tommaso Falcone, William W. (2007). Clinical reproductive medicine and surgery. Philadelphia: Mosby. hlm. 409. ISBN 9780323033091.
- ^ Grimes, D.A., MD (2007). ""Intrauterine Devices (IUDs)" In:Hatcher, RA; Nelson, TJ; Guest, F; Kowal, D". Contraceptive Technology 19th ed. New York: Ardent Media.
- ^ a b c Marnach, ML (2013 Mar). "Current issues in contraception". Mayo Clinic proceedings. Mayo Clinic. 88 (3): 295–9. PMID 23489454.
- ^ a b Darney, Leon Speroff, Philip D. (2010). A clinical guide for contraception (edisi ke-5th ed.). Philadelphia, Pa.: Lippincott Williams & Wilkins. hlm. 242-243. ISBN 9781608316106.
- ^ a b c d e f g Darroch, JE (2013 Mar). "Trends in contraceptive use". Contraception. 87 (3): 259–63. PMID 23040137.
- ^ "Popularity Disparity: Attitudes About the IUD in Europe and the United States". Published by Guttmacher Policy Review Published Fall 2007. Diakses tanggal 2010-04-27. Hapus pranala luar di parameter
|publisher=(bantuan) - ^ Adams CE, Wald M (2009). "Risks and complications of vasectomy". Urol. Clin. North Am. 36 (3): 331–6. doi:10.1016/j.ucl.2009.05.009. PMID 19643235.
- ^ Hillard, Paula Adams (2008). The 5-minute obstetrics and gynecology consult. Hagerstwon, MD: Lippincott Williams & Wilkins. hlm. 265. ISBN 0-7817-6942-6.
- ^ Hillard, Paula Adams (2008). The 5-minute obstetrics and gynecology consult. Hagerstwon, MD: Lippincott Williams & Wilkins. hlm. 549. ISBN 0-7817-6942-6.
- ^ Hatcher, Robert (2008). Contraceptive technology (edisi ke-19th ed.). New York, N.Y.: Ardent Media. hlm. 390. ISBN 9781597080019.
- ^ Moore, David S. (2010). The basic practice of statistics (edisi ke-5th ed.). New York: Freeman. hlm. 25. ISBN 9781429224260.
- ^ a b c Deffieux, X (2011 May). "Tubal anastomosis after tubal sterilization: a review". Archives of gynecology and obstetrics. 283 (5): 1149–58. PMID 21331539.
- ^ a b Shridharani, A (2010 Nov). "Vasectomy reversal versus IVF with sperm retrieval: which is better?". Current opinion in urology. 20 (6): 503–9. PMID 20852426.
- ^ Nagler, HM (2009 Aug). "Factors predicting successful microsurgical vasectomy reversal". The Urologic clinics of North America. 36 (3): 383–90. PMID 19643240.
- ^ a b c d Grimes, DA (2004 Oct 18). "Fertility awareness-based methods for contraception". Cochrane database of systematic reviews (Online) (4): CD004860. PMID 15495128.
- ^ Lawrence, Ruth (2010). Breastfeeding : a guide for the medical professional (edisi ke-7th ed.). Philadelphia, Pa.: Saunders. hlm. 673. ISBN 9781437707885.
- ^ a b Freundl, G (2010 Apr). "State-of-the-art of non-hormonal methods of contraception: IV. Natural family planning". The European journal of contraception & reproductive health care : the official journal of the European Society of Contraception. 15 (2): 113–23. PMID 20141492.
- ^ Pallone, SR (2009 Mar-Apr). "Fertility awareness-based methods: another option for family planning". Journal of the American Board of Family Medicine : JABFM. 22 (2): 147–57. PMID 19264938.
- ^ a b Organization, World Health (2009). Medical eligibility criteria for contraceptive use (PDF) (edisi ke-4th ed.). Geneva: Reproductive Health and Research, World Health Organization. hlm. 91-100. ISBN 9789241563888.
- ^ a b Jones, RK (2009 Jun). "Better than nothing or savvy risk-reduction practice? The importance of withdrawal". Contraception. 79 (6): 407–10. PMID 19442773.
- ^ Killick, SR (2011 Mar). "Sperm content of pre-ejaculatory fluid". Human fertility (Cambridge, England). 14 (1): 48–52. PMID 21155689.
- ^ "Abstinence". Planned Parenthood. 2009. Diakses tanggal 2009-09-09.
- ^ Murthy, Amitasrigowri S; Harwood, Bryna (2007). Contraception Update (edisi ke-2nd). New York: Springer. hlm. Abstract. ISBN 978-0-387-32327-5.[pranala nonaktif permanen]
- ^ Fortenberry, J. Dennis (2005). "The limits of abstinence-only in preventing sexually transmitted infections". Journal of Adolescent Health. 36 (4): 269–70. doi:10.1016/j.jadohealth.2005.02.001. PMID 15780781., which cites:
Brückner, Hannah; Bearman, Peter (2005). "After the promise: The STD consequences of adolescent virginity pledges". Journal of Adolescent Health. 36 (4): 271–8. doi:10.1016/j.jadohealth.2005.01.005. PMID 15780782. - ^ Kim Best (2005). "Nonconsensual Sex Undermines Sexual Health". Network. 23 (4).
- ^ a b Ott, MA (2007 Oct). "Abstinence and abstinence-only education". Current opinion in obstetrics & gynecology. 19 (5): 446–52. doi:10.1097/GCO.0b013e3282efdc0b. PMID 17885460.
- ^ Duffy, K (2008 Dec). "Government support for abstinence-only-until-marriage education". Clinical pharmacology and therapeutics. 84 (6): 746–8. PMID 18923389.
- ^ Kowal D (2007). "Abstinence and the Range of Sexual Expression". Dalam Hatcher, Robert A.; et al. Contraceptive Technology (edisi ke-19th rev.). New York: Ardent Media. hlm. 81–86. ISBN 0-9664902-0-7.
- ^ Feldmann, J.; Middleman, A. B. (2002). "Adolescent sexuality and sexual behavior". Current opinion in obstetrics & gynecology. 14 (5): 489–493. PMID 12401976.
- ^ Thomas, R. Murray (2009). Sex and the American teenager seeing through the myths and confronting the issues. Lanham, Md.: Rowman & Littlefield Education. hlm. 81. ISBN 9781607090182.
- ^ Edlin, Gordon (2012). Health & Wellness. Jones & Bartlett Learning. hlm. 213. ISBN 9781449636470.
- ^ Blackburn, Susan Tucker (2007). Maternal, fetal, & neonatal physiology : a clinical perspective (edisi ke-3rd ed.). St. Louis, Mo.: Saunders Elsevier. hlm. 157. ISBN 9781416029441.
- ^ "WHO 10 facts on breastfeeding". World Health Organization. 2005.
- ^ a b c Fritz, Marc (2012). Clinical Gynecologic Endocrinology and Infertility. hlm. 1007-1008. ISBN 9781451148473.
- ^ Swisher, Judith Lauwers, Anna. Counseling the nursing mother a lactation consultant's guide (edisi ke-5th ed.). Sudbury, MA: Jones & Bartlett Learning. hlm. 465-466. ISBN 9781449619480.
- ^ a b c Gizzo, S (2012 Oct). "Nowadays which emergency contraception? Comparison between past and present: latest news in terms of clinical efficacy, side effects and contraindications". Gynecological endocrinology : the official journal of the International Society of Gynecological Endocrinology. 28 (10): 758–63. PMID 22390259.
- ^ a b "Fertility Control:Contraception, Sterilization, and Abortion". The Johns Hopkins Manual of Gynecology and Obstetrics (edisi ke-4th). 2012. hlm. 391. ISBN 9781451148015.
- ^ a b c d Cheng, L (2012 Aug 15). "Interventions for emergency contraception". Cochrane database of systematic reviews (Online). 8: CD001324. PMID 22895920.
- ^ Richardson, AR (2012 Jan). "Ulipristal acetate: review of the efficacy and safety of a newly approved agent for emergency contraception". Clinical therapeutics. 34 (1): 24–36. PMID 22154199.
- ^ "Update on Emergency Contraception". Association of Reproductive Health Professionals. March 2011. Diarsipkan dari versi asli tanggal 2013-05-11. Diakses tanggal 20 May 2013.
- ^ Cleland K, Zhu H, Goldstruck N, Cheng L, Trussel T (2012). "The efficacy of intrauterine devices for emergency contraception: a systematic review of 35 years of experience". Human Reproduction. 27 (7): 1994–2000. doi:10.1093/humrep/des140. PMID 22570193.
- ^ Kripke C (2007). "Advance provision for emergency oral contraception". Am Fam Physician. 76 (5): 654. PMID 17894132.
- ^ Shrader SP, Hall LN, Ragucci KR, Rafie S (2011). "Updates in hormonal emergency contraception". Pharmacotherapy. 31 (9): 887–95. doi:10.1592/phco.31.9.887. PMID 21923590.
- ^ "Dual protection against unwanted pregnancy and HIV / STDs". Sex Health Exch (3): 8. 1998. PMID 12294688.
- ^ a b Cates, W., Steiner, M. J. (2002). "Dual Protection Against Unintended Pregnancy and Sexually Transmitted Infections: What Is the Best Contraceptive Approach?". Sexually Transmitted Diseases. 29 (3): 168–174. doi:10.1097/00007435-200203000-00007. PMID 11875378.
- ^ "Statement on Dual Protection against Unwanted Pregnancy and Sexually Transmitted Infections, including HIV" (PDF). International Planned Parenthood Federation. May 2000. Diarsipkan dari versi asli (PDF) tanggal 2012-02-25. Diakses tanggal 2014-01-11.
- ^ Gupta, Ramesh C. (2011-02-25). Reproductive and Developmental Toxicology. Academic Press. hlm. 105. ISBN 978-0-12-382032-7.
- ^ Country Comparison: Maternal Mortality Rate Diarsipkan 2012-11-08 di Wayback Machine. in The CIA World Factbook
- ^ a b Sholapurkar, SL (2010 Feb). "Is there an ideal interpregnancy interval after a live birth, miscarriage or other adverse pregnancy outcomes?". Journal of obstetrics and gynaecology : the journal of the Institute of Obstetrics and Gynaecology. 30 (2): 107–10. PMID 20143964.
- ^ Lavin, C (2012 Aug). "Teen pregnancy prevention: current perspectives". Current opinion in pediatrics. 24 (4): 462–9. PMID 22790099.
- ^ a b c Tsui AO, McDonald-Mosley R, Burke AE (2010). "Family planning and the burden of unintended pregnancies". Epidemiol Rev. 32 (1): 152–74. doi:10.1093/epirev/mxq012. PMC 3115338
 . PMID 20570955.
. PMID 20570955.
- ^ Carr, B (2012 Jul 14). "Giving women the power to plan their families". Lancet. 380 (9837): 80–2. PMID 22784540.
- ^ a b Rosenthal, Elisabeth (June 30th,2013). "American Way of Birth, Costliest in the World". New York Times.
- ^ "Expenditures on Children by Families, 2011". United States Department of Agriculture, Center for Nutrition Policy and Promotion. Diarsipkan dari versi asli tanggal 2008-03-08. Diakses tanggal 2014-01-11.
- ^ Darney, Leon Speroff, Philip D. (2010). A clinical guide for contraception (edisi ke-5th). Philadelphia, Pa.: Lippincott Williams & Wilkins. hlm. 315. ISBN 1-60831-610-6.
- ^ a b c d Naz, RK (2009 Jun). "Update on male contraception". Current opinion in obstetrics & gynecology. 21 (3): 265–9. PMID 19469045.
- ^ Cleland, JG (2011 Feb 1). "Family planning in sub-Saharan Africa: progress or stagnation?". Bulletin of the World Health Organization. 89 (2): 137–43. PMID 21346925.
- ^ a b Darroch, JE (2013 May 18). "Trends in contraceptive need and use in developing countries in 2003, 2008, and 2012: an analysis of national surveys". Lancet. 381 (9879): 1756–1762. PMID 23683642.
- ^ a b Rasch, V (2011 Jul). "Unsafe abortion and postabortion care -an overview". Acta obstetricia et gynecologica Scandinavica. 90 (7): 692–700. PMID 21542813.
- ^ a b c d e f Cuomo, Amy (2010). "Birth control". Dalam O'Reilly, Andrea. Encyclopedia of motherhood. Thousand Oaks, Calif.: Sage Publications. hlm. 121–126. ISBN 9781412968461.
- ^ Lipsey, Richard G.; Carlaw, Kenneth; Bekar, Clifford (2005). "Historical Record on the Control of Family Size". Economic Transformations: General Purpose Technologies and Long-Term Economic Growth. Oxford University Press. hlm. 335–40. ISBN 978-0-19-928564-8.
- ^ unspecified (2001). "Herbal contraceptives and abortifacients". Dalam Bullough, Vern L. Encyclopedia of birth control. Santa Barbara, Calif.: ABC-CLIO. hlm. 125–128. ISBN 9781576071816.
- ^ McTavish, Lianne (2007). "Contraception and birth control". Dalam Robin, Diana. Encyclopedia of women in the Renaissance : Italy, France, and England. Santa Barbara, Calif.: ABC-CLIO. hlm. 91–92. ISBN 9781851097722.
- ^ Fritz, Marc A.; Speroff, Leon (2011). "Intrauterine contraception". Clinical gynecologic endocrinology and infertility (edisi ke-8th). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. hlm. 1095–1098. ISBN 978-0-7817-7968-5.
- ^ Poston, Dudley (2010). Population and Society: An Introduction to Demography. Cambridge University Press. hlm. 98. ISBN 9781139489386.
- ^ Kulier, Regina; Kapp, Nathalie; Gülmezoglu, A. Metin; Hofmeyr, G. Justus; Cheng, Linan; Campana, Aldo (November 9, 2011). "Medical methods for first trimester abortion". Cochrane Database of Systematic Reviews (11): CD002855. doi:10.1002/14651858.CD002855.pub4. PMID 22071804.
- ^ Cottingham J., Germain A., Hunt P. (2012). "Use of human rights to meet the unmet need for family planning". The Lancet. 380 (9837): 172–180. doi:10.1016/S0140-6736(12)60732-6. PMID 22784536.
- ^ "Adding It Up: Costs and Benefits of Contraceptive Services Estimates for 2012" (PDF). Guttmacher Institute and United Nations Population Fund (UNFPA), 201. 2012.
- ^ Srikanthan, A (2008 Feb). "Religious and cultural influences on contraception" (PDF). Journal of obstetrics and gynaecology Canada – Journal d'obstetrique et gynecologie du Canada (JOGC). 30 (2): 129–37. PMID 18254994. Diarsipkan dari versi asli (PDF) tanggal 2013-10-04. Diakses tanggal 2014-01-11.
- ^ Pope Paul VI (1968-07-25). "Humanae Vitae: Encyclical of Pope Paul VI on the Regulation of Birth". Vatican. Diakses tanggal 2006-10-01.
- ^ Rosemary Radford Ruether (2006). "Women in North American Catholicism". Dalam Rosemary Skinner Keller. Encyclopedia of women and religion in North America. Bloomington, Ind. [u.a.]: Indiana Univ. Press. hlm. [1]. ISBN 978-0-253-34686-5.
- ^ Bob Digby et.al. (2001). Bob Digby, ed. Heinemann 16-19 Geography: Global Challenges Student Book 2nd Edition. Heinemann. hlm. [2]. ISBN 978-0-435-35249-3.
- ^ Rengel, Marian (2000). Encyclopedia of birth control. Phoenix, Ariz: Oryx Press. hlm. 202. ISBN 978-1-57356-255-3.
- ^ Bennett, Jana Marguerite (2008). Water is thicker than blood : an Augustinian theology of marriage and singleness. Oxford: Oxford University Press. hlm. 178. ISBN 978-0-19-531543-1.
- ^ Feldman, David M. (1998). Birth Control in Jewish Law. Lanham, MD: Jason Aronson. ISBN 0-7657-6058-4.
- ^ "Hindu Beliefs and Practices Affecting Health Care". University of Virginia Health System. Diarsipkan dari versi asli tanggal 2007-05-15. Diakses tanggal 2006-10-06.
- ^ "More Questions & Answers on Buddhism: Birth Control and Abortion". Alan Khoo. Diarsipkan dari versi asli tanggal 2008-05-30. Diakses tanggal 2008-06-14.
- ^ Khalid Farooq Akbar. "Family Planning and Islam: A Review". Hamdard Islamicus. XVII (3).
- ^ Yusuf Al-Qaradawi, Muhammad Saleh Al-Munajjid. "Contraception: Permissible? Diarsipkan 2010-02-09 di Wayback Machine.,"IslamOnline.
- ^ a b "World Contraception Day". Diarsipkan dari versi asli tanggal 2014-08-18.
- ^ Hutcherson, Hilda (2002). What your mother never told you about s.e.x (edisi ke-1st Perigee ed.). New York: Perigee Book. hlm. 201. ISBN 9780399528538.
- ^ Rengel, Marian (2000). Encyclopedia of birth control. Phoenix, Ariz: Oryx Press. hlm. 65. ISBN 9781573562553.
- ^ Cottrell, BH (2010 Mar-Apr). "An updated review of of evidence to discourage douching". MCN. The American journal of maternal child nursing. 35 (2): 102–7; quiz 108–9. PMID 20215951.
- ^ Alexander, William (2013). New Dimensions In Women's Health - Book Alone (edisi ke-6th). Jones & Bartlett Publishers. hlm. 105. ISBN 9781449683757.
- ^ Sharkey, Harriet (2013). Need to Know Fertility and Conception and Pregnancy. HarperCollins. hlm. 17. ISBN 9780007516865.
- ^ Strange, Mary (2011). Encyclopedia of women in today's world. Thousand Oaks, Calif.: Sage Reference. hlm. 928. ISBN 9781412976855.
- ^ a b c Jensen, JT (2011 Oct). "The future of contraception: innovations in contraceptive agents: tomorrow's hormonal contraceptive agents and their clinical implications". American journal of obstetrics and gynecology. 205 (4 Suppl): S21–5. PMID 21961821.
- ^ a b Castaño, PM (2010 Mar). "Transcervical sterilization". Seminars in reproductive medicine. 28 (2): 103–9. PMID 20352559.
- ^ a b Glasier, A (2010 Nov). "Acceptability of contraception for men: a review". Contraception. 82 (5): 453–6. PMID 20933119.
- ^ Naz, RK (2011 Jul). "Antisperm contraceptive vaccines: where we are and where we are going?". American journal of reproductive immunology (New York, N.Y. : 1989). 66 (1): 5–12. PMID 21481057.
- ^ Ojeda, edited by Willaim J. Kovacs, Sergio R. (2011). Textbook of endocrine physiology (edisi ke-6th ed.). Oxford: Oxford University Press. hlm. 262. ISBN 9780199744121.
- ^ Millar, Lila (2011). Infectious Disease Management in Animal Shelters. John Wiley & Sons. ISBN 9781119949459.
- ^ Ackerman, [edited by] Lowell (2007). Blackwell's five-minute veterinary practice management consult (edisi ke-1st ed.). Ames, Iowa: Blackwell Pub. hlm. 80. ISBN 9780781759847.
- ^ Boyle, Rebecca (March 3, 2009). "Birth control for animals: a scientific approach to limiting the wildlife population explosion". Popular Science. New York: [3]. Hapus pranala luar di parameter
|publisher=(bantuan) - ^ Kirkpatrick, JF (2011 Jul). "Contraceptive vaccines for wildlife: a review". American journal of reproductive immunology (New York, N.Y. : 1989). 66 (1): 40–50. PMID 21501279.
- ^ Levy, JK (2011 Jul). "Contraceptive vaccines for the humane control of community cat populations". American journal of reproductive immunology (New York, N.Y. : 1989). 66 (1): 63–70. PMID 21501281.
Bacaan lebih lanjut
[sunting | sunting sumber]- Speroff, Leon; Darney, Philip D. (November 22, 2010). A clinical guide for contraception (5th ed.). Philadelphia, Pa.: Lippincott Williams & Wilkins. ISBN 978-1-60831-610-6.
- Stubblefield, Phillip G.; Roncari, Danielle M. (December 12, 2011). "Family Planning", pp. 211–269, in Berek, Jonathan S. (ed.) Berek & Novak's Gynecology, 15th ed. Philadelphia: Lippincott Williams & Wilkins, ISBN 978-1-4511-1433-1.
- Jensen, Jeffrey T.; Mishell, Daniel R. Jr. (March 19, 2012). "Family Planning: Contraception, Sterilization, and Pregnancy Termination", pp. 215–272, in Lentz, Gretchen M.; Lobo, Rogerio A.; Gershenson, David M.; Katz, Vern L. (eds.) Comprehensive Gynecology, 6th ed. Philadelphia: Mosby Elsevier, ISBN 978-0-323-06986-1.
Pranala luar
[sunting | sunting sumber]- Pengaturan kelahiran di Curlie (dari DMOZ)
- Family planning : a global handbook for providers : evidence-based guidance developed through worldwide collaboration (PDF) (edisi ke-Rev. and Updated ed.). Geneva, Switzerland: WHO and Center for Communication Programs. 2011. ISBN 978-0-9788563-7-3.
- Division of Reproductive Health, National Center for Chronic Disease Prevention and Health, Promotion (2013 Jun 21). "U.s. Selected practice recommendations for contraceptive use, 2013: adapted from the world health organization selected practice recommendations for contraceptive use, 2nd edition." MMWR. Recommendations and reports : Morbidity and mortality weekly report. Recommendations and reports / Centers for Disease Control. 62 (RR-05): 1–60. PMID 23784109.
- "Birth Control Comparison Chart". Cedar River Clinics.
- Bulk procurement of birth conrtol by the World Health Organization